Sinh lý bệnh của đột quỵ ở cấp độ phân tử và tế bào và những thay đổi hình ảnh tương ứng (Pathophysiology of stroke at the molecular and cellular levels and corresponding imaging changes)
Thuật ngữ (Terminology)
- CT tưới máu (Perfusion CT)
- CT không cản quang (unenhanced CT)
- CT mạch máu (CTA, CT angiography)
- Chuỗi xung khuếch tán (DWI, diffusion-weighted imaging)
- Đột quỵ thiếu máu cục bộ cấp tính (acute ischemic stroke)
- Hệ số khuếch tán biểu kiến (ADC, apparent diffusion coefficient)
- Lưu lượng máu não (CBF, cerebral blood flow)
- Thể tích máu não (CBV, cerebral blood volume)
- Thời gian vận chuyển trung bình (MTT, mean transit time)
- Thời gian đỉnh ngấm thuốc (TTP, time to peak enhancement)
Tóm tắt (Abstract)
Mục tiêu (Objective): Đột quỵ (stroke) là nguyên nhân tử vong thứ ba và là nguyên nhân hàng đầu gây tàn tật nặng (severe disability). Trong ‘thập kỷ của não bộ, decade of the brain’ vào những năm 1990, sự phát triển hứa hẹn nhất là điều trị đột quỵ do thiếu máu cục bộ cấp tính (acute ischemic stroke). Nó được cho là kết quả của một loạt các sự kiện từ cạn kiệt năng lượng đến chết tế bào (energy depletion to cell death). Trong những phút ban đầu đến vài giờ, tình trạng thiếu hụt lâm sàng không nhất thiết phản ánh tổn thương không thể phục hồi (irreversible damage). Kết quả cuối cùng (final outcome) và sự thâm hụt còn lại (residual deficit) sẽ được quyết định bởi tốc độ tái tưới máu (fast reperfusion) đạt được, điều này phụ thuộc vào việc chẩn đoán sớm như thế nào. Bài báo này giải thích sinh lý bệnh của đột quỵ ở cấp độ phân tử và tế bào với những thay đổi tương ứng trên các kỹ thuật hình ảnh khác nhau.
Kết luận (Conclusion): Sinh lý bệnh của đột quỵ có một số cơ chế phức tạp (several complex mechanisms). Hiểu được những cơ chế này là điều cần thiết để tìm ra (derive) các chất bảo vệ thần kinh (neuroprotective agents) hạn chế tổn thương tế bào thần kinh sau thiếu máu cục bộ. Các chiến lược chẩn đoán hình ảnh và lâm sàng (imaging and clinical strategies) nhằm mở rộng cửa sổ điều trị (extending the therapeutic window) cho liệu pháp tái tưới máu bằng phương pháp làm tan huyết khối cơ học và thuốc (mechanical and pharmacologic thrombolysis) sẽ làm tăng giá trị cho các chiến lược điều trị hiện có. Đột quỵ thiếu máu cục bộ cấp tính (acute ischemic stroke) được định nghĩa là rối loạn chức năng thần kinh đột ngột (abrupt neurologic dysfunction) do thiếu máu cục bộ não khu trú (focal brain ischemia) dẫn đến thâm hụt thần kinh dai dẳng (persistent neurologic deficit) kèm theo các bất thường đặc trưng trên hình ảnh não (characteristic abnormalities on brain imaging). Kiến thức về cơ chế sinh lý bệnh của tổn thương tế bào thần kinh trong đột quỵ là điều cần thiết để điều trị đích (target treatment). Các chất bảo vệ thần kinh và làm tan huyết khối (neuroprotective and thrombolytic agents) đã được chứng minh là cải thiện kết quả lâm sàng (improve clinical outcome). Hình ảnh sinh lý (physiologic imaging) với DWI và CT-MRI tưới máu cung cấp cơ sở sinh lý bệnh (pathophysiologic substrate) của đột quỵ thiếu máu cục bộ đang tiến triển (evolving ischemic stroke).
1. Giới thiệu (Introduction)
Về mặt cấu trúc (structurally), não được tạo thành từ hai loại tế bào chính, tế bào thần kinh hoạt động điện (electrically active neurons) và tế bào thần kinh đệm hỗ trợ (supporting glial cells). Có nhiều loại tế bào thần kinh đệm khác nhau: tế bào thần kinh đệm ít nhánh (oligodendrocytes), có chức năng chính là hình thành vỏ myelin xung quanh sợi trục (axons); tế bào thần kinh đệm nhỏ (microglial cells), hoạt động như tế bào miễn dịch (immune cells); và tế bào hình sao (astrocytes), cung cấp dinh dưỡng (provide nutrition) và hình thành kết cấu nâng đỡ (form infrastructure) cho tế bào thần kinh. Tế bào thần kinh (neuron) bao gồm thân tế bào (cell body), chứa nhân (nucleus) và một hoặc nhiều phần mở rộng nhô ra khỏi thân tế bào. Một tế bào thần kinh thường sẽ có kết nối với ít nhất 1000 tế bào thần kinh khác và sẽ truyền thông tin bằng tín hiệu điện và hóa học (electrical and chemical signaling).
Màng tế bào thần kinh (neuron membranes) được hình thành bởi các lớp phospholipid kép (phospholipid bilayers) duy trì gradient điện thế (voltage gradient) qua màng với sự trợ giúp của các kênh ion và bơm ion (ion channels and ion pumps). Ví dụ, một bơm natri-kali tạo ra hiệu điện thế qua màng là -70 mV giúp tạo ra điện thế hoạt động (action potential). Duy trì các gradient ion này là một quá trình tiêu tốn năng lượng đòi hỏi phải cung cấp liên tục glucose và oxy cho tế bào thần kinh. Bất kỳ sự giảm sút nào về glucose và oxy đều ảnh hưởng đến việc duy trì điện thế và gradien ion, cuối cùng ảnh hưởng đến chức năng tế bào (cell function).
Thuật ngữ ‘tưới máu não, cerebral perfusion’ ngụ ý lưu lượng máu ở cấp độ mô đến não (tissue-level blood flow to the brain) có thể được mô tả bằng một số thông số (parameters) – chủ yếu là thể tích máu não (CBV), lưu lượng máu não (CBF) và thời gian vận chuyển trung bình (MTT). CBV được định nghĩa là tổng thể tích máu trong một đơn vị thể tích nhất định của não. Thể tích này bao gồm máu trong động mạch (arteries), tiểu động mạch (arterioles), mao mạch (capillaries), tiểu tĩnh mạch (venules) và tĩnh mạch (veins). CBV có đơn vị millilit máu trên 100 g mô não. CBF được định nghĩa là thể tích máu di chuyển qua một đơn vị thể tích não nhất định trên một đơn vị thời gian. CBF có đơn vị mililit máu trên 100 g mô não mỗi phút. MTT được định nghĩa là trung bình thời gian vận chuyển của máu qua một vùng não nhất định. Điều này phụ thuộc vào khoảng cách di chuyển giữa dòng vào động mạch và dòng ra từ tĩnh mạch (arterial inflow and venous outflow). MTT có liên quan đến CBV và CBF theo nguyên tắc khối lượng trung tâm (central volume principle), trong đó MTT = CBV / CBF.
2. Sinh lý bệnh (Pathophysiology)
Tổn thương não sau nhồi máu là do rất nhiều cơ chế phức tạp dẫn đến tích tụ các chất chuyển hóa độc hại (toxic metabolites) gây ra tổn thương tế bào và cấu trúc (cellular and architectural damage) của nhu mô não (parenchyma). Trong vòng vài phút sau khi bị tắc mạch máu (vascular occlusion), một tầng thiếu máu cục bộ bắt đầu (ischemic cascade begins); nó bao gồm suy giảm năng lượng và hỏng bơm natri-kali, tăng canxi nội bào (increase in intracellular calcium), khử cực (depolarization), trì trệ lan rộng (spreading depression), tạo ra các gốc tự do (generation of free radicals), gián đoạn hàng rào máu não (blood-brain barrier, BBB), viêm (inflammation) và chết tế bào (apoptosis). Các sự kiện này không theo thứ tự nhất định mà xảy ra chồng chéo.
2.1. Bơm natri-kali (Sodium-Potassium Pump)
CBF dưới 10 mL / 100 g mô não gây suy giảm nghiêm trọng oxy và glucose, dẫn đến giảm nghiêm trọng adenosine triphosphate (ATP) ở cấp độ tế bào. Bình thường ATP vận chuyển 3 ion Na+ ra khỏi tế bào để trao đổi với 2 ion K+ vào trong tế bào. Sự giảm ATP này dẫn đến hư hại bơm natri-kali. Sự hư hỏng này gây ra sự khuếch tán thụ động (passive diffusion) của ion Na+ bên trong tế bào cùng với một lượng lớn dịch tế bào, dẫn đến phù nề độc tế bào (cytotoxic edema) (Hình 1). Những thay đổi này làm tăng K+ ngoại bào khoảng 60-70 mL với nồng độ Na+ giảm khoảng 50%.
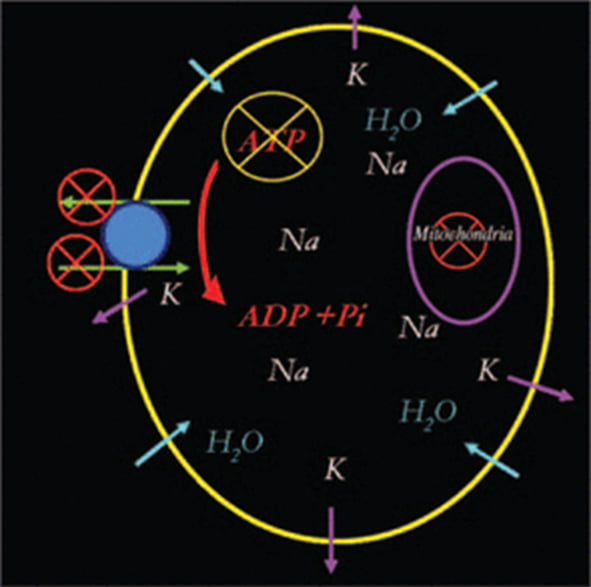
Hình 1. Sơ đồ minh họa sự cố bơm natri-kali: Giảm adenosine triphosphat (ATP) ở cấp độ tế bào gây ra sự cố bơm natri-kali-ATP, gây ra sự khuếch tán thụ động của Na và H2O vào bên trong tế bào dẫn đến phù nội bào (phù độc tế bào). Nồng độ K ngoại bào cao hơn gây ra sự khử cực. ADP = adenosine diphosphate, Pi = chất ức chế proteinase.
2.2. Bơm canxi (Calcium Pump)
Sự khử cực của các tế bào dẫn đến giải phóng một lượng lớn các axit amin gây độc, đặc biệt là glutamate, vào khoang ngoại bào, điều này đã được xác nhận bằng kỹ thuật vi thẩm tách (microdialysis technique). Bên cạnh độc tính trực tiếp lên thần kinh, glutamate gây ra sự kích hoạt các thụ thể glutamate như N-methyl-D-aspartate (NMDA-), α-amino-3-hydroxy-5-methyl-4-isoxazole propionate acid receptor (AMPA-), metabotropic glutamate, các kênh vận hành bằng thụ thể (receptor-operated channels), các kênh canxi xung điện áp (voltage-gated calcium channel) và các kênh vận hành dự trữ (store-operated channels) dẫn đến dòng chảy lớn Ca++ vào tế bào. Nồng độ Ca++ nội bào cao giống như chất độc và đóng vai trò duy nhất trong việc phá hủy các cơ quan nội bào (Hình 2) thông qua việc kích hoạt nhiều loại enzym phụ thuộc Ca++ (protein kinase C, phospholipase A2, phospholipase C, cyclooxygenase, oxit nitric phụ thuộc canxi synthase, calpain, và các protease và endonuclease khác nhau), dẫn đến tổn thương ty thể (mitochondrial ), viêm, hoại tử và chết tế bào không thể phục hồi. Các gốc oxy hóa (superoxide [O2-], hydro peroxide [H2O2] và gốc hydroxyl [-OH]) được tạo ra trong quá trình chuyển đổi enzym, đặc biệt là sau khi tái tưới máu, dẫn đến tổn thương màng peroxy hóa lipid, rối loạn điều hòa các quá trình tế bào và đột biến gen. Ngoài ra, các gốc oxy hóa kích hoạt quá trình viêm và quá trình chết tế bào. Những thay đổi này trực tiếp hoặc gián tiếp thúc đẩy tổn thương mô và phá vỡ cơ quan tế bào, màng ty thể, dẫn đến vỡ ty thể và chết tế bào.
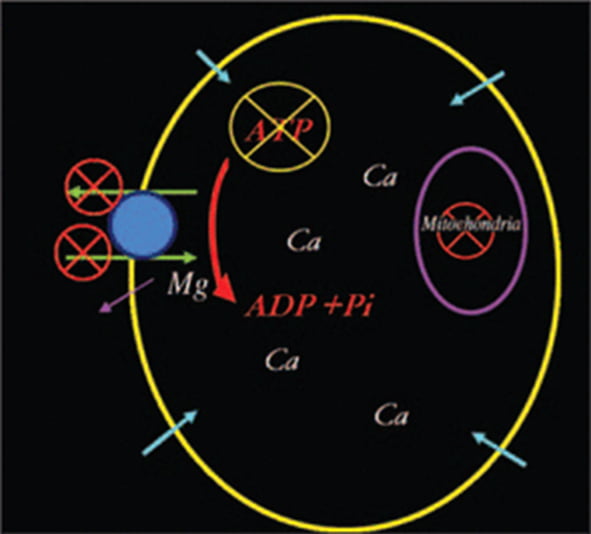
Hình 2. Sơ đồ minh họa về suy bơm canxi: Sự khử cực của tế bào sau khi bị nhồi máu dẫn đến giải phóng glutamat, sau đó dẫn đến mở các kênh Ca và lượng lớn Ca vào trong tế bào. Nồng độ Ca nội bào cao hơn gây ra tổn thương ty thể và vỡ tế bào. ATP = adenosine triphosphate, ADP = adenosine diphosphate, Pi = chất ức chế proteinase.
2.3. Hàng rào máu não (Blood-Brain Barrier)
Hiệu lục của hàng rào máu não phụ thuộc rất nhiều vào tương tác nội mô – tế bào hình sao – chất nền (endothelial-astrocyte-matrix interaction). Chất nền mạch-thần kinh (màng đáy) được tạo thành từ collagen loại IV, heparan sulfat proteoglycan, laminin và fibronectin.
Sự gián đoạn của chất nền này dẫn đến sự gián đoạn tín hiệu từ tế bào này sang tế bào khác để duy trì cân bằng nội môi mạch thần kinh (neurovascular homeostasis). Chất kích hoạt plasminogen và chết nền metalloproteinase (MMP) là hai hệ thống protease chính điều chỉnh chết nền trong não. Mức MMP đã được chứng minh là tăng trong các mô hình thử nghiệm sau thiếu máu cục bộ, xuất huyết và chấn thương.
Sự kết hợp của tổn thương thiếu oxy đối với nội mạc mạch máu, tổn thương độc hại của các phân tử gây viêm và các gốc tự do, và sự phá hủy lớp nền bởi MMP làm tổn thương hàng rào máu não. Sự phân giải protein của chất nền mạch máu thần kinh dẫn đến sự gián đoạn của hàng rào máu não chủ yếu được thấy sau khi tái tưới máu. Sự phá hủy hàng rào máu não này dẫn đến phù nề mạch máu, viêm và biến đổi xuất huyết.
2.4. Nhồi máu và viêm (Infarctions and Inflammation)
Trong vòng vài giờ sau khi bị nhồi máu, các tế bào nội mô biểu hiện các phân tử kết dính như phân tử kết dính gian bào -1 (intercellular adhesion molecule-1) hoặc phân tử kết dính tế bào mạch máu -1 (vascular cell adhesion molecule-1) giúp bạch cầu bám vào nội mô và chuyển từ máu vào nhu mô não. Các bạch cầu được hoạt hóa (bạch cầu hạt, bạch cầu đơn nhân hoặc đại thực bào, tế bào lympho) tạo ra các cytokine tiền viêm (yếu tố hoại tử khối u -alpha, tumor necrosis factor-alpha [TNF-α], interleukin-1 và interleukin-6) và chemokine. Trong giai đoạn viêm này, các tế bào đệm nhỏ – tế bào cảm ứng miễn dịch chính của thần kinh trung ương – cũng trở nên hoạt hóa và tạo ra các cytokine tiền viêm, các gốc oxy hóa tự do và enzyme cathepsin. Tế bào thần kinh đệm nhỏ cũng hoạt động thực bào.
2.5. Tế bào chết (Cell Death)
Ba cơ chế cơ bản dẫn đến chết tế bào trong chấn thương não thiếu máu cục bộ: nhiễm độc kích thích và mất cân bằng ion, stress oxy hóa và nitrosative, và chết tế bào giống như quá trình tự chết. Các cơ chế này chồng chéo lên nhau. Độc tính và mất cân bằng ion và các stress oxy hóa và nitro hóa dẫn đến mất tính toàn vẹn của màng; thất bại bào quan; và cuối cùng là hoại tử đông máu, cơ chế gây chết tế bào nổi bật nhất trong lõi trung tâm. Mô bệnh học cho thấy tế bào hình sao sưng phù và phân mảnh, thoái hóa vỏ myelin và nhân teo lại. Tế bào chết có chọn lọc là một hiện tượng được xác định rõ ràng sau nhồi máu não. Tế bào thần kinh và tế bào thần kinh đệm ít nhánh dễ bị chết hơn tế bào hình sao hoặc tế bào biểu mô. Ngay cả trong số các tế bào thần kinh, các tế bào thần kinh đặc biệt như các tế bào vùng hải mã 1 (cornu ammonis 1), tế bào thần kinh hình tháp ở hồi hải mã (hippocampal pyramidal neurons), lớp 3 của vỏ não (layer 3 of the cortex), tế bào thần kinh ở thể vân lưng bên (neurons in the dorsolateral striatum) và tế bào Purkinje của tiểu não (Purkinje cells of the cerebellum) là nhạy cảm hơn. Nội mô mao mạch có sức đề kháng khá cao so với các tế bào thần kinh trung ương khác và tổn thương nội mô mao mạch bắt đầu từ 4-6 giờ sau khi nhồi máu. Sự gián đoạn của nội mô mao mạch dẫn đến sự phá vỡ của hàng rào máu não.
2.6. Con đường giống như chết tế bào theo chương trình (Apoptoticlike Pathways)
Chết tế bào theo chương trình (apoptosis) bắt đầu vài giờ sau khi bắt đầu thiếu máu cục bộ, kéo dài trong nhiều ngày và chủ yếu được thấy ở vùng tranh tối tranh sáng. Có sự kích hoạt các con đường bên trong và bên ngoài ở tế bào. Con đường nội sinh dẫn đến tăng canxi nội bào, các loại oxy hóa phản ứng, glutamate và tổn thương DNA, trong khi con đường ngoại sinh hoạt động thông qua liên kết TNF-α. Cả hai con đường đều gây tổn thương màng ty thể dẫn đến việc kích hoạt các enzyme phân hủy caspase. Các enzyme phân hủy caspases xúc tác sự phá hủy tế bào. Quá trình tự phân hủy này được thực hiện qua trung gian phân cắt DNA. Trong quá trình chết tế bào theo chương trình, tổn thương nhân xảy ra đầu tiên, trong khi tính toàn vẹn của huyết tương và màng ti thể được duy trì cho đến cuối quá trình.
3. Các giai đoạn đột quỵ: Các đặc điểm bệnh lý và hình ảnh tương ứng (Stages of Stroke: Corresponding Pathology and Imaging Findings)
3.1. Giai đoạn tối cấp: Dưới 12 giờ (Hyperacute Stage: Less Than 12 Hours)
Với sự ra đời của liệu pháp tiêu huyết khối qua đường tĩnh mạch và đường động mạch, định nghĩa về đột quỵ tối cấp đã trở nên quan trọng đáng kể. Theo kết quả của các thử nghiệm khác nhau được thực hiện trên toàn cầu, một cửa sổ điều trị đã được xác định để điều trị đột quỵ, do đó nhấn mạnh tầm quan trọng của việc chẩn đoán sớm. Như đã mô tả trước đây, nhiều sự kiện diễn ra trong nhu mô bị nhồi máu và xung quanh ở cấp độ tế bào. Các phát hiện hình ảnh trong giai đoạn này chủ yếu là do chẩn đoán phù do nhiễm độc tế bào bằng hình ảnh khuếch tán DWI-ADC và huyết khối trong mạch máu.
CT: Một thập kỷ trước, chẩn đoán đột quỵ tối cấp dựa trên CT rất khó. Ngày nay, do độ phân giải cao hơn khả dụng với các thiết bị mới hơn và quan trọng nhất là khả năng điều chỉnh độ rộng cửa sổ và trung tâm cửa sổ (chiều rộng cửa sổ và trung tâm cửa sổ tương ứng ~ 8-10 HU và 30-35 HU) trên hệ thống PACS, nó có thể nghi ngờ chẩn đoán đột quỵ tối cấp trên CT. Các đặc điểm của tiền sử và khám lâm sàng là rất quan trọng để tăng tỷ lệ phát hiện đột quỵ tối cấp.
CT và CT tưới máu có vai trò chính trong chẩn đoán và điều trị đột quỵ cấp tính vì hai lý do chính: dễ sử dụng và thu nhận hình ảnh nhanh. Ngoài ra, CT loại trừ xuất huyết dễ dàng và đáng tin cậy. Các dấu hiệu sớm của đột quỵ trên CT là do hàm lượng nước trong vùng nhồi máu tăng lên dẫn đến che khuất các cấu trúc giải phẫu bình thường. Những dấu hiệu sớm này bao gồm mất ruy-băng thùy đảo, mờ nhân đậu, mất phân biệt chất xám và chất trắng, và xóa mờ rãnh não (Hình 3). Lưu ý rằng các dấu hiệu ban đầu của đột quỵ có thể không được nhìn thấy trên CT cho đến 8 giờ.
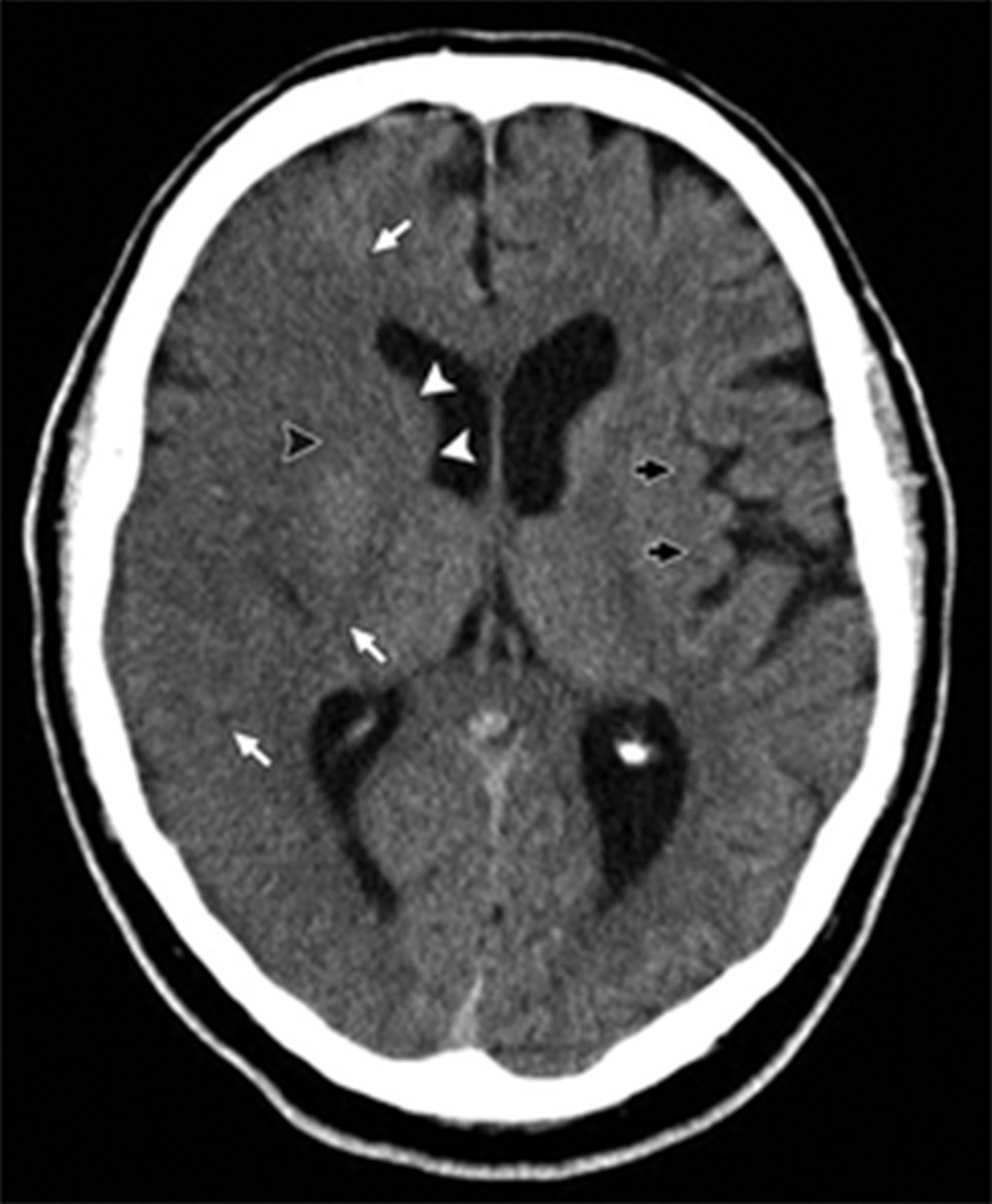
Hình 3. Bệnh nhân nữ 61 tuổi với yếu bên trái. Chụp CT não không cản quang cho thấy đậm độ giảm ở vùng cấp máu động mạch não giữa bên phải (các mũi tên màu trắng), xóa độ lồi của rãnh não, và mất phân biệt chất trắng chất xám. Mờ đầu nhân đuôi phải (các đầu mũi tên trắng) và giảm độ một phần nhân bèo phải (đầu mũi tên đen). Lưu ý ruy-băng thùy đảo có đậm độ cao bình thường (các mũi tên màu đen) ở phía bên trái.
Dấu hiệu tăng đậm độ động mạch não giữa (Hình 4) là một dấu hiệu của huyết khối đoạn gần của động mạch não nữa (đoạn M1) và là dấu hiệu gián tiếp của nhồi máu cấp. Dấu hiệu này có độ đặc hiệu cao (~ 100%) nhưng thật không may chỉ gặp trong 17-50% trường hợp. Đậm độ cao là do cục máu đông trong lòng mạch với đậm độ khoảng 60-90 HU. Dấu hiệu tăng đậm độ động mạch não giữa có liên quan đến kết quả lâm sàng kém vì nhồi máu với vùng cấp máu lớn và tăng nguy cơ xuất huyết liên quan. Chẩn đoán phân biệt bao gồm giá trị tăng hematocrit và vôi hóa thành mạch, tình trạng này có thể đều có mặt cả hai bên. Khi đậm độ cao nhìn thấy trong đoạn M2, M3 của động mạch não giữa trong rãnh Sylvian, nó được gọi là ‘dấu hiệu chấm MCA, MCA dot sign’ và nhồi máu được giới hạn ở vỏ não thùy đảo và vỏ não trán kế cận.
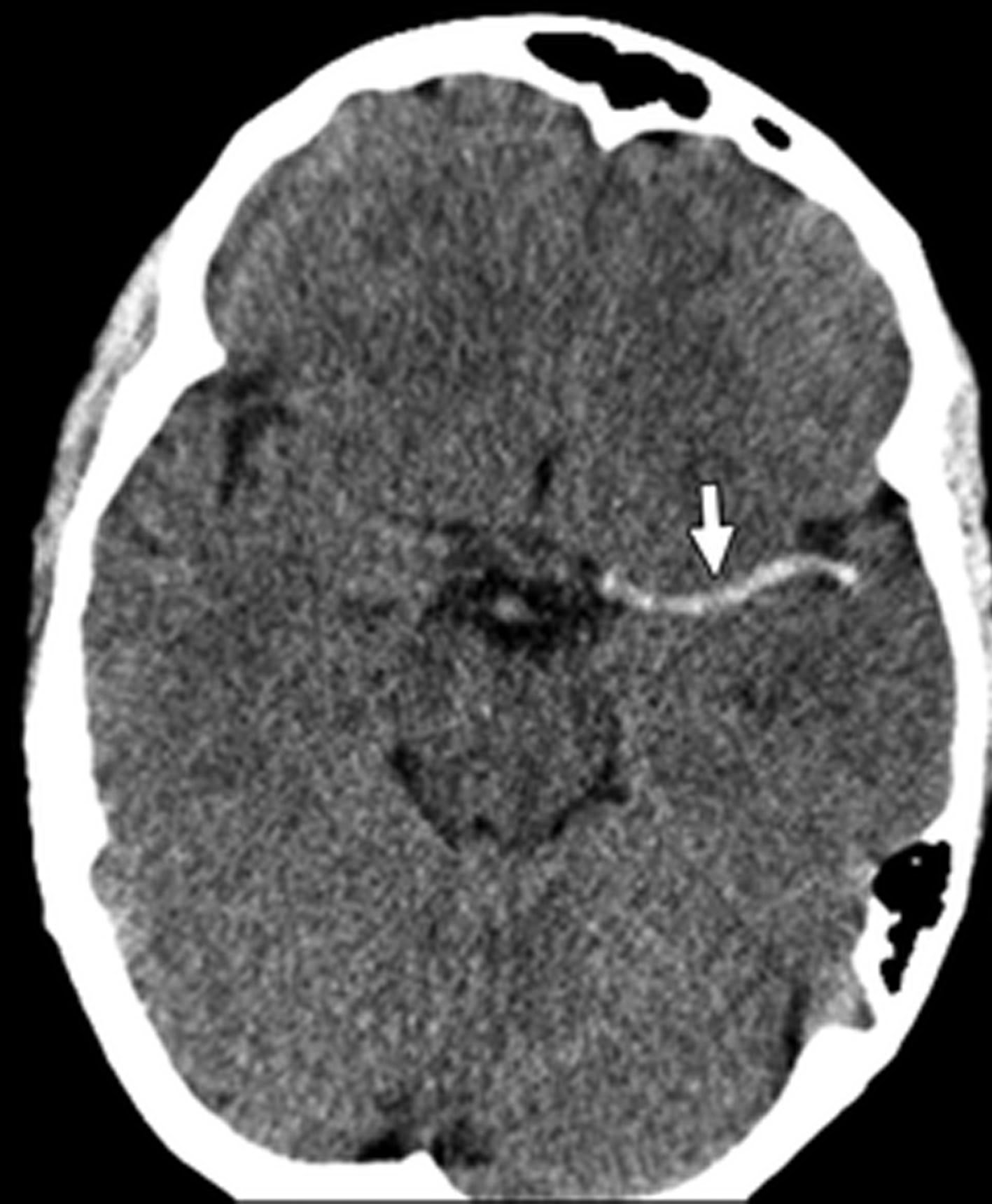
Hình 4. CT không cản quang của bệnh nhân nam 61 tuổi bị liệt nửa người bên phải. Cho thấy huyết khối tăng đậm độ ở đoạn M1 (mũi tên) của động mạch não giữa bên trái (MCA). Phát hiện này được gọi là dấu hiệu tăng đậm độ động mạch não giữa.
MRI: Chuỗi xung DWI là một bước đột phá trong hình ảnh đột quỵ bằng cách nhận ra phù do nhiễm độc tế bào trong vòng vài phút sau đột quỵ. Bình thường có chuyển động tự do của các phân tử trong không gian ngoại bào, được gọi là chuyển động Brown (Hình 5). Giảm ATP, hỏng bơm natri-kali-ATPase, và khử cực thiếu oxy dẫn đến dịch chuyển nội bào của chất lỏng gây sưng phù tế bào (phù do nhiễm độc tế bào) và thu hẹp không gian ngoại bào (Hình 5). Những thay đổi này gây ra sự giảm chuyển động Brown, được nhìn thấy trên chuỗi DWI dưới dạng khuếch tán hạn chế. Phù độc tế bào được thấy trong vòng vài phút đến vài giờ trên DWI với độ nhạy và độ đặc hiệu lần lượt là 88-100% và 86-100%. Giai đoạn nhồi máu này có thể hồi phục được.

Hình 5. Hình ảnh minh họa giản đồ của chuỗi xung khuếch tán (DWI) và hệ số khuếch tán biểu kiến (ADC).
(A) Các mũi tên thể hiện chuyển động Brown bình thường ở ngoại bào với các tế bào có kích thước bình thường.
(B) Việc bơm natri-kali-ATP bị hỏng dẫn đến phù nội bào, trương lên của tế bào (phù độc tế bào), giảm lượng dịch ngoại bào và do đó giảm chuyển động màu Brown.
(C) Lượng lớn Ca++ vào bên trong tế bào dẫn đến tổn thương ty thể và phá vỡ thành tế bào, do đó đưa đến vỡ tế bào và tăng lượng dịch ngoại bào (phù vận mạch).
Hình ảnh tưới máu: Mục tiêu chính của chụp tưới máu là chẩn đoán nhồi máu và có thể định lượng kích thước của lõi nhồi máu và vùng tranh tối tranh sáng- nghĩa là xác định sự không phù hợp (mismatch) giữa lõi nhồi máu (mô não không thể phục hồi) và vùng thiếu máu cục bộ (mô có khả năng hồi phục nếu được tái tưới máu) . Nguồn hình ảnh CT angiography, CBV trên CT tưới máu, và DWI trên MRI tưới máu có thể được sử dụng để xác định lõi nhồi máu.
Thuật ngữ tranh tối tranh sáng được sử dụng để mô tả thể tích mô não chứa trong vùng không phù hợp CBF-CBV trên bản đồ CT tưới máu và sự không phù hợp PWI-DWI trên bản đồ MRI tưới máu. Vùng bất thường của CT-CBV hoặc MR-DWI đại diện cho lõi của mô bị nhồi máu. Sự không phù hợp CBF-CBV trên CT (Hình 6) và sự không phù hợp PWI-DWI trên MRI đại diện cho vùng xung quanh của mô bị giảm tưới máu nhưng có thể cứu được (vùng tranh tối tranh sáng). Nếu các thông số CBF-CBV trên CT và PWI-DWI trên MRI khớp với nhau (match), thì nó được gọi là ‘sự khiếm khuyết phù hợp, matched defect’ (tức là không có vùng tranh tối tranh sáng để điều trị) (Hình 7).
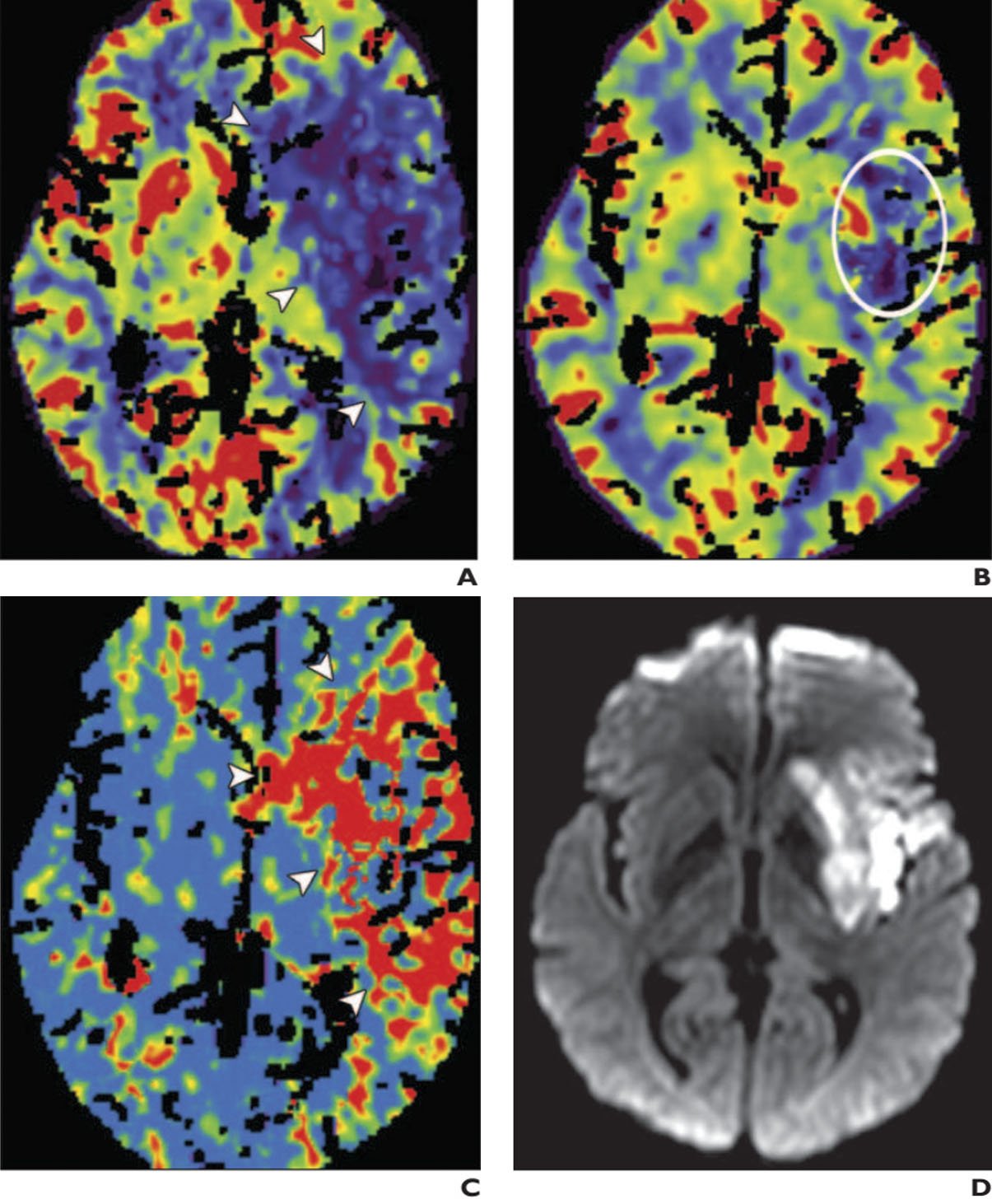
Hình 6. Đột quỵ tối cấp với mô não dạng tranh tối tranh sáng ở bệnh nhân nam 56 tuổi. Lưu lượng máu não CBF (A), thể tích máu não CBV (B), và thời gian vận chuyển trung bình MTT (C) hình ảnh từ CT tưới máu cho thấy vùng không phù hợp (mismatch) giữa CBF và CBV, gợi ý về vùng tranh tối tranh sáng. Vùng CBV giảm (hình bầu dục trắng ở hình B) trong vùng cấp máu động mạch não giữa trái nhỏ hơn vùng tổn thương lớn hơn tương ứng trong CBF (đầu mũi tên trong hình A và C). Vùng tranh tối tranh sáng = CBF – CBV. Đây là vùng mô não có thể cứu được và bệnh nhân sẽ được hưởng lợi từ liệu pháp tiêu huyết khối. (D) Hình ảnh DWI axial thu được 24 giờ sau khi thực hiện CT tưới máu cho thấy khu vực khuếch tán hạn chế giới hạn ở nhân bèo trái và một phần của thùy trán thái dương.
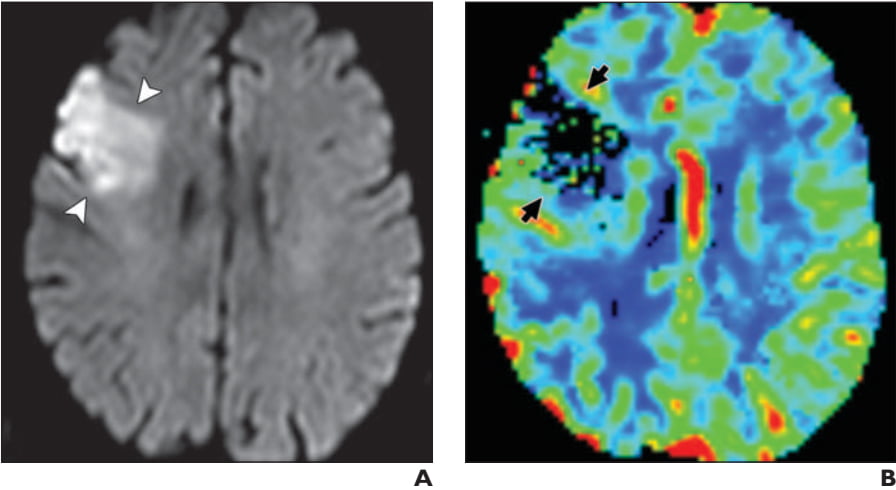
Hình 7. Đột quỵ tối cấp không có vùng tranh tối tranh sáng ở bệnh nhân nam 57 tuổi bị yếu bên trái khởi phát 3 giờ trước đó. Hình ảnh DWI axial (A) và lưu lượng máu não CBF (B) từ MRI tưới máu cho thấy vùng bị khuếch tán hạn chế (các đầu mũi tên ở hình A) ở thùy trán phải phù hợp với vùng tổn thương tưới máu (các mũi tên ở hình B) trên CBF – tức là không có vùng tranh tối tranh sáng.
Một số nghiên cứu đã phát hiện ra rằng CBF hữu ích hơn MTT trong việc phân biệt các phần khác nhau của vùng tranh tối tranh sáng. Bản đồ MTT ít hữu ích hơn bởi vì chúng hiển thị các xáo trộn tuần hoàn, không tất yếu phản ánh sự thay đổi của thiếu máu cục bộ bao gồm tắc mạch lớn với quá trình tạo mạch bàng hệ, tự điều hòa và tái tưới máu sau khi tái thông mạch.
Có một vùng ‘giảm lượng máu tiên lượng tốt, benign oligemia’ trong vùng không phù hợp của CBF-CBV mà dự kiến sẽ không gây nhồi máu ngay cả khi không có tái tưới máu. Các nhà điều tra đã báo cáo các ngưỡng CBF cụ thể để phân biệt giữa vùng tranh tối tranh sáng có khả năng nhồi máu trong trường hợp không tái thông sớm (vùng tranh tối tranh sáng không hồi phục, giảm >68% CBF trung bình) và vùng tranh tối tranh sáng có khả năng sống sót mặc dù tắc mạch dai dẳng (vùng tranh tối tranh sáng có thể sống, giảm <56% CBF trung bình).
Vùng tranh tối tranh sáng là thay đổi với các yếu tố như dòng chảy bàng hệ, nồng độ glucose lúc nhập viện, nồng độ hematocrit, huyết áp và dự đoán kết quả ảnh hưởng đến điều trị. Bất chấp những yếu tố này, kết quả lâm sàng cuối cùng liên quan nhiều đến thể tích tổn thương lõi đo bằng DWI trên MRI hoặc CBV đo trên CT. Mức độ giảm CBF cũng hữu ích trong việc dự đoán nguy cơ xuất huyết.
Ý nghĩa lâm sàng là xác định vùng tranh tối tranh sáng có thể cứu được bằng CT hoặc MRI tưới máu, đã được đề xuất như một lý do để kéo dài khoảng thời gian điều trị truyền thống là 3 giờ đối với tiêu huyết khối đường tĩnh mạch, 6 giờ đối với tiêu huyết khối đường động mạch của vòng tuần hoàn trước, và 9 giờ đối với tiêu huyết khối đường động mạch của vòng tuần hoàn sau.
3.2. Giai đoạn cấp tính: 12-24 giờ (Acute Stage: 12-24 Hours)
Trong giai đoạn cấp tính, có sự gia tăng thêm phù độc tế bào và Ca++ nội bào. Việc kích hoạt một loạt các hệ thống enzym (protease, lipase và nuclease) và sản xuất các gốc oxy hóa tự do dẫn đến tổn thương màng tế bào, DNA và các protein cấu trúc thần kinh, cuối cùng dẫn đến chết tế bào. Nước trong mô tăng lên kéo dài thời gian thư giãn T1 và T2 trên MRI. Thay đổi T2 (thấy sau 6-8 giờ) nhạy hơn T1: Đến 24 giờ, 90% bệnh nhân có thay đổi trên T2W và chỉ 50% có thay đổi trên hình ảnh T1W. Nước trong mô tăng lên dẫn đến lồi rãnh não và sưng nhẹ các hồi não mà không có hiệu ứng khối. Có thể có hiện tượng giảm tín hiệu dưới vỏ liên quan trên hình ảnh T2W, đó là do các gốc tự do bao bọc trong RBC đã khử oxy. Ngoài ra, huyết khối có thể được coi là tăng tín hiệu trong lòng mạch (mất tín hiệu dòng chảy bình thường).
3.3. Giai đoạn bán cấp: 2 ngày-2 tuần (Subacute Stage: 2 Days-2 Weeks)
Do sự phá vỡ của hàng rào máu não và vỡ các tế bào bị sưng phù, có sự gia tăng dịch ngoại bào (tức là phù vận mạch, vasogenic edema) (Hình 5). Quá trình này mất khoảng 18-24 giờ để phát triển và tối đa sau 48-72 giờ. Trong giai đoạn này, hình ảnh học cho thấy tăng phù nề, hiệu ứng khối, và có thể thoát vị tùy thuộc vào kích thước và vị trí của nhồi máu (Hình 8).
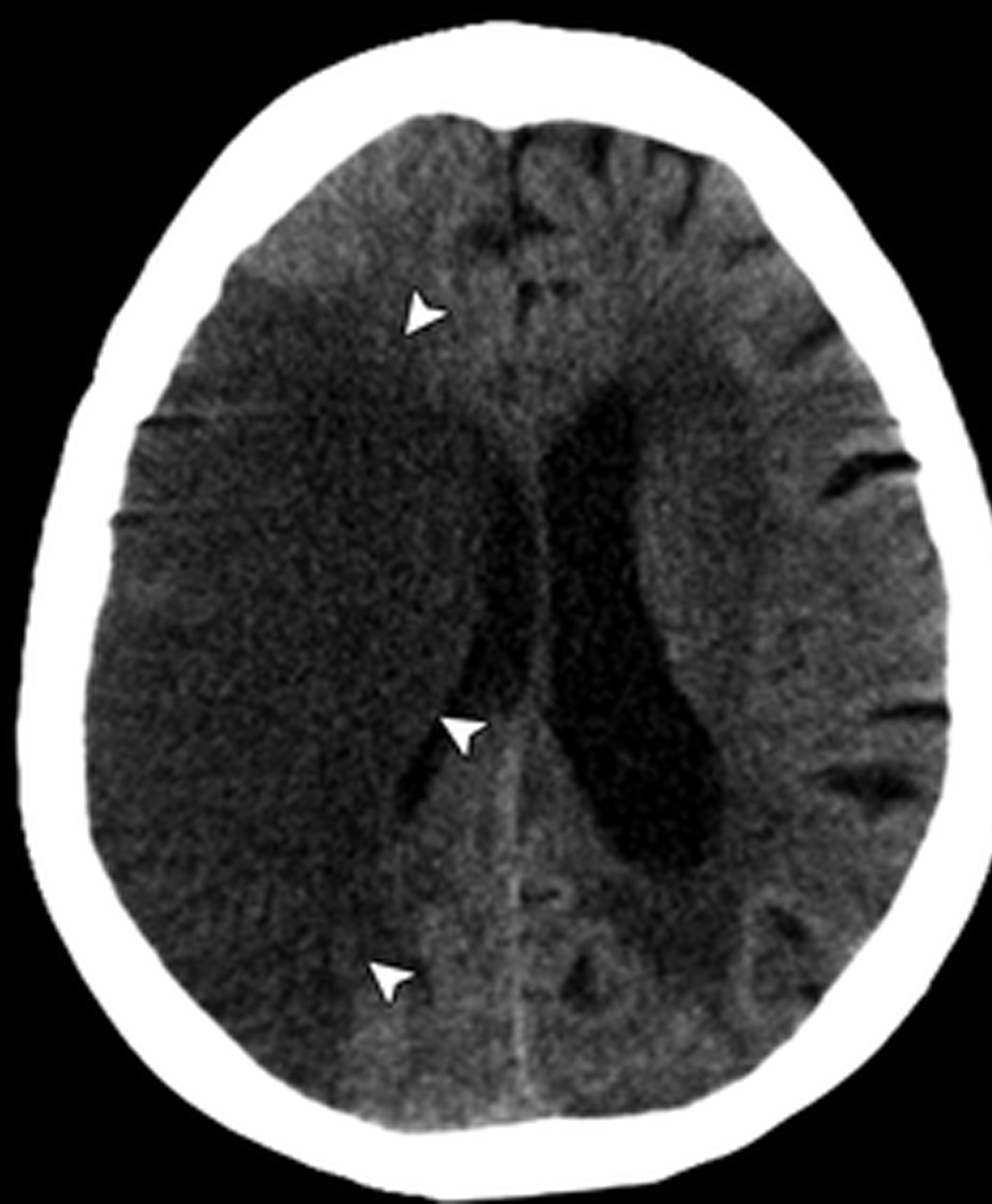
Hình 8. Nhồi máu bán cấp ở bệnh nhân nam 66 tuổi. CT không cản quang cho thấy vùng giảm đậm độ lớn (các đầu mũi tên) ở vùng cấp máu động mạch não giữa bên phải với sự mất phân biệt chất xám chất trắng và xóa các rãnh não với hiệu ứng khối ở mô não xung quanh và não thất bên.
Ngấm thuốc mô đệm và nhu mô não (Hình 9) có thể được nhìn thấy trên hình ảnh T1W tiêm thuốc tương phản và tối đa vào cuối tuần đầu tiên. Lưu ý rằng cường độ tín hiệu ở vùng bị nhồi máu vẫn tăng trên DWI trong gần 1 tuần và giảm sau đó, trong khi giá trị ADC giảm đạt đỉnh lúc 3-5 ngày, tăng sau đó và trở lại bình thường sau 1-4 tuần.
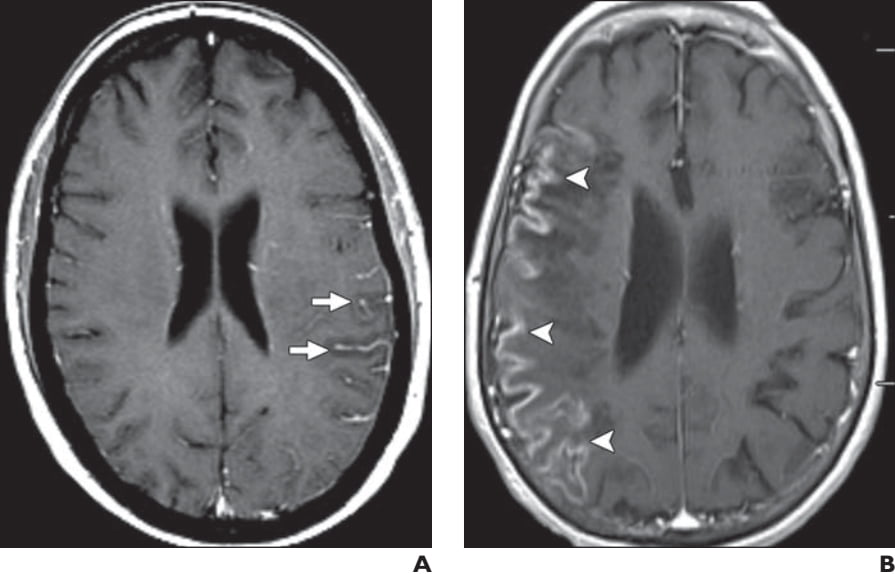
Hình 9. Ngấm thuốc màng não mềm và cuộn não trong đột quỵ bán cấp ở hai bệnh nhân khác nhau. (A) Hình ảnh T1W axial tiêm thuốc tương phản của bệnh nhân nữ 59 tuổi cho thấy sự ngấm thuốc của màng não mềm (các mũi tên) ở thùy đỉnh sau. (B) Hình ảnh T1W axial tiêm thuốc tương phản của bệnh nhân nam 57 tuổi cho thấy sự ngấm thuốc của cuộn não (các đầu mũi tên) ở thùy trán đỉnh.
Chuyển dạng xuất huyết đề cập đến tình trạng xuất huyết trong một khu vực bị nhồi máu. Tỷ lệ chuyển dạng xuất huyết thay đổi rất nhiều từ 10% đến 43% (trung bình 18%) và cao nhất trong giai đoạn bán cấp. Mức độ của xuất huyết có thể từ một vài đốm xuất huyết đến một khối tụ máu lớn với hiệu ứng khối. Sinh lý bệnh của sự chuyển dạng xuất huyết chưa được hiểu đầy đủ. Sự chuyển dạng xuất huyết được cho là do sự kết hợp của tổn thương mạch máu, sự tái tưới máu và tính thấm bị thay đổi. Có sự thay đổi trong các thụ thể xuyên màng (integrins) và sự phá vỡ lớp đáy, collagen IV và laminin bởi gốc tự do và MMP. Sự tiếp xúc của lớp nội mạc này với áp lực mạch máu bình thường sau khi ly giải cục máu đông dẫn đến tổn thương tái tưới máu và thoát mạch. Lý thuyết này được gọi là ‘lý thuyết tái tưới máu, reperfusion theory’. Tuy nhiên, các nhà nghiên cứu đã ghi nhận rằng việc tái tưới máu của mạch bị tắc không phải là bắt buộc đối với quá trình chuyển dạng xuất huyết. Ogata và cộng sự đã ghi nhận rằng áp lực tưới máu từ các mạch bàng hệ của màng não mềm (leptomeningeal collaterals) trên bề mặt não đủ để gây ra tổn thương và do đó xuất huyết là thách thức với lý thuyết tái tưới máu.
Khả năng chuyển dạng xuất huyết cao gấp 2-3 lần ở những bệnh nhân được điều trị bằng phương pháp làm tan huyết khối. Các yếu tố nguy cơ chính bao gồm loại, liều lượng và đường dùng của thuốc làm tan huyết khối. Liệu pháp tan huyết khối bằng chất kích hoạt plasminogen mô tái tổ hợp thường được sử dụng có thể làm trầm trọng thêm tổn thương vi mạch do thiếu máu cục bộ gây ra bằng cách kích hoạt hệ thống plasminogen-plasmin khi giải phóng MMP.
Bên cạnh những yếu tố nguy cơ này, nồng độ glucose tăng cao, giảm tiểu cầu và kích thước ổ nhồi máu lớn cho thấy nguy cơ gia tăng. Như đã đề cập trước đây, dấu hiệu tăng đậm độ động mạch não giữa trên CT không cản quang cũng có liên quan đến việc tăng nguy cơ chuyển dạng xuất huyết. Mặc dù CT thường được sử dụng để theo dõi đột quỵ, thì với MRI, đặc biệt là chuỗi xung nhạy từ (susceptibility-weighted imaging, SWI) hoặc chuỗi xung điểm vang thang từ (gradient-recalled echo, GRE) rất nhạy trong chẩn đoán chuyển dạng xuất huyết sớm (Hình 10).
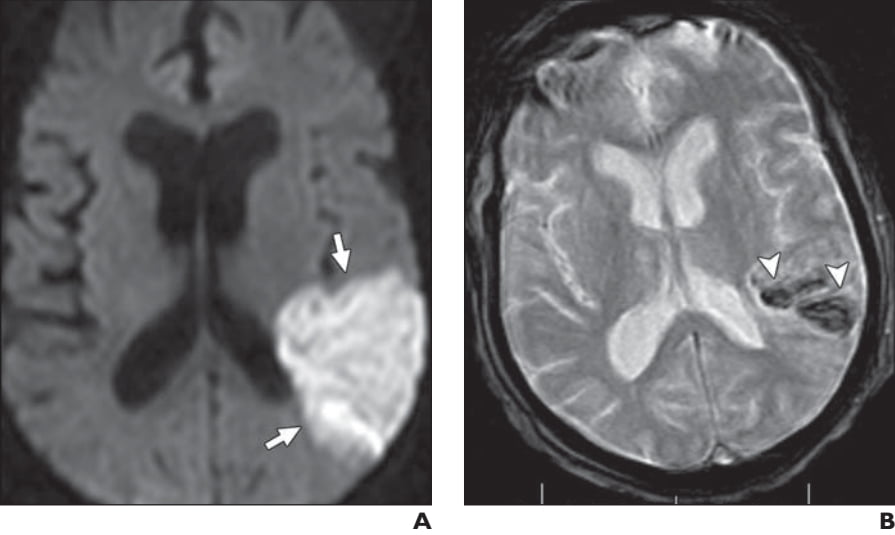
Hình 10. Bệnh nhân nam 67 tuổi bị yếu nửa người bên phải. (A) Hình ảnh DWI axial cho thấy đột quỵ cấp tính (các mũi tên) ở vùng thái dương đỉnh sau bên trái. (B) Hình ảnh MRI GRE axial theo dõi thu được sau 6 ngày khi chụp hình A, cho thấy cường độ tín hiệu tối (các đầu mũi tên) trong vùng bị nhồi máu do chảy máu (biến đổi xuất huyết).
3.4. Giai đoạn mạn tính: 2 tuần-2 tháng (Chronic Stage: 2 Weeks-2 Months)
Giai đoạn mạn tính bắt đầu với việc phục hồi hàng rào máu não, giải quyết phù nề vận mạch, và làm sạch các mô hoại tử. Về mặt bệnh lý và trên hình ảnh, giai đoạn này được đặc trưng bởi teo não cục bộ, thần kinh đệm hóa, hình thành khoang, giãn não thất lân cận (Hình 11). Có thể thấy vôi hóa và lắng đọng các sản phẩm máu (hemosiderin) trên chuỗi xung T2W và GRE. Thoái hóa bó vỏ gai (corticospinal tract degeneration), tức là thoái hóa Wallerian cũng được thấy với nhồi máu bán cầu não. Về cơ bản, có mất mô não và chức năng tương ứng. Giai đoạn này dài hơn đối với các ổ nhồi máu lớn hơn.
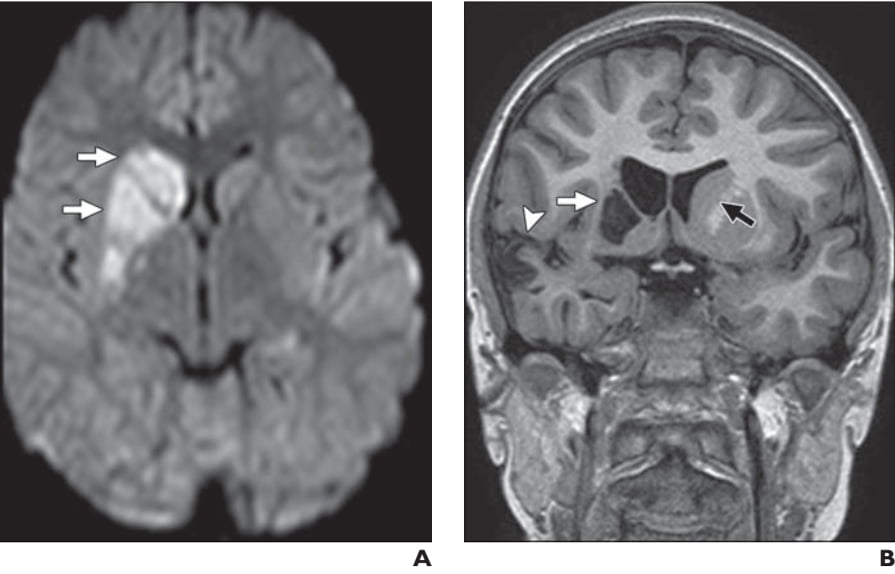
Hình 11. Bệnh nhân nam 31 tuổi bị rối loạn vận động và mất khả năng học tập với tiền sử đột quỵ. (A) Hình ảnh DWI thực hiện cách đây 1 năm trước đó cho thấy đột quỵ cấp liên quan đến đầu nhân đuôi và nhân bèo (các mũi tên). (B) Hình ảnh T1 GRE có nhiễu phá coronal (coronal T1 spoiled gradient-recalled image) cho thấy teo và tạo khoang của đầu nhân đuôi phải (mũi tên trắng) và giãn sừng trán não thất bên bên phải. Lưu ý đầu nhân đuôi trái bình thường (mũi tên đen). Mất thể tích do đột quỵ trước đó cũng được ghi nhận ở vỏ não thái dương phải (đầu mũi tên).
Hoại tử lớp vỏ não (cortical laminar necrosis) đại diện cho sự thiếu máu cục bộ thần kinh kèm theo thần kinh đệm hóa và sự lắng đọng nhiều lớp của các đại thực bào chứa nhiều chất béo. Hoại tử lớp vỏ được thấy ở giai đoạn bán cấp muộn và mạn tính của thiếu máu não. Chất xám dễ bị thiếu oxy hơn chất trắng. Trên mô bệnh học, một dải hoại tử ở vỏ não với sự chết của tế bào thần kinh, tế bào thần kinh đệm và mạch máu được ghi nhận dẫn đến sự thoái hóa protein.
Trên MRI, các chuỗi xung T1W và FLAIR cho thấy vùng vỏ não tăng tín hiệu có thể nhìn thấy 2 tuần sau nhồi máu và nổi bật nhất vào 1-3 tháng. Cơ chế của sự rút ngắn thời gian T1 vẫn chưa rõ ràng; tuy nhiên, hoại tử tế bào thần kinh, protein bị biến tính và các thành phần tế bào được cho là góp phần vào những thay đổi tín hiệu như vậy. Tăng tín hiệu không phải do xuất huyết (methemoglobin) như đã nghĩ trước đây vì các mẫu bệnh phẩm không cho thấy các thành phần của xuất huyết.
4. Các loại đột quỵ và sinh lý bệnh (Types of Stroke and Pathophysiology)
4.1. Nhồi máu huyết khối tắc mạch (Thromboembolic Infarction)
Huyết khối thuyên tắc và suy giảm huyết động là hai trong số những nguyên nhân chính gây nhồi máu não cấp. Nhồi máu huyết khối tắc mạch gặp ở mọi lứa tuổi. Ở bệnh nhân cao tuổi, nguyên nhân chủ yếu là do xơ vữa động mạch, trong khi ở bệnh nhân trẻ em và thanh niên, phần lớn là do các nguyên nhân tim mạch hoặc mạch máu – huyết học. Huyết khối dẫn đến tắc mạch và sau đó là nhồi máu thường gặp nhất là do xơ vữa động mạch. Tỷ lệ nhồi máu do xơ vữa động mạch có thể thay đổi từ khoảng 15% đến 40%. Quá trình hình thành huyết khối trong mạch được gọi là ‘tạo xơ vữa, atherogenesis’. Cơ chế bệnh sinh của quá trình này, nói ngắn gọn được minh họa trong sơ đồ minh họa ở Hình 12.
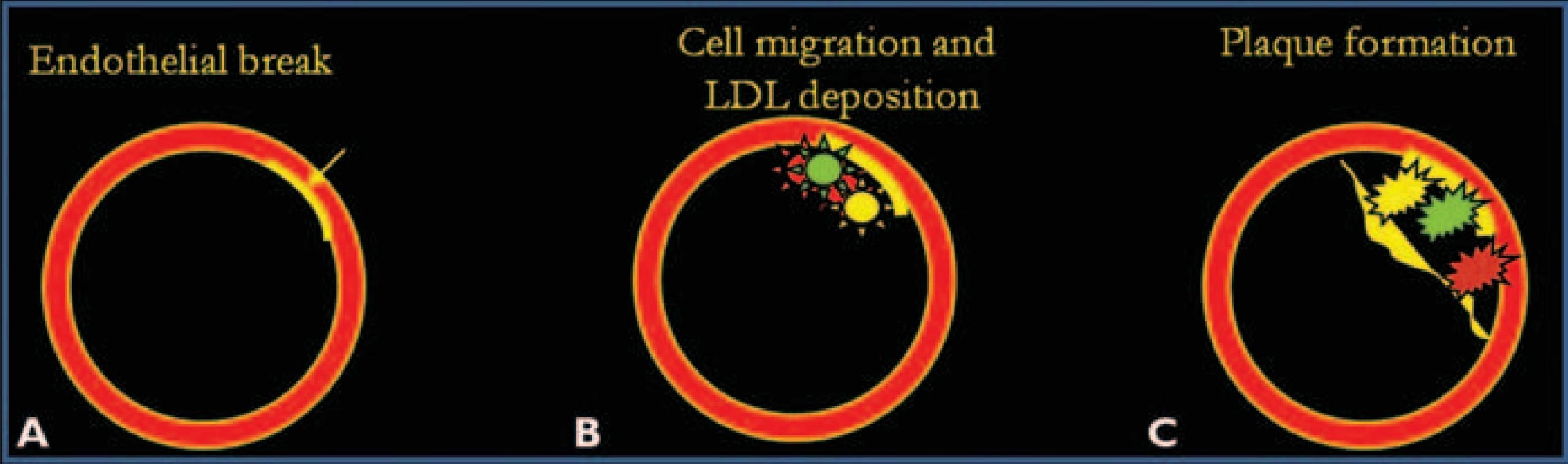
Hình 12. Sơ đồ của quá trình phát sinh xơ vữa (atherogenesis). Sự hình thành xơ vữa là một quá trình kéo dài hàng thập kỷ, trong đó tổn thương ban đầu (A) là ở lớp nội mạc, màng mạch nông hoặc sâu. Tổn thương này dẫn đến sự di chuyển của bạch cầu đơn nhân, đại thực bào và tế bào nội mô (B). Những tế bào này cùng với các gốc tự do, lipoprotein mật độ thấp (LDL) và cholesterol tạo thành mảng bám (C). Ngoài ra còn có sự lắng đọng của tế bào bọt (foam cell) và tiểu cầu gây ra hiện tượng hẹp lòng mạch.
Hẹp động mạch cảnh lớn hơn 70% có liên quan đến tỷ lệ đột quỵ cao hơn; tuy nhiên, các nghiên cứu gần đây đã chỉ ra rằng ngoài mức độ hẹp, hình thái cơ bản của mảng bám là một yếu tố quan trọng dự báo nguy cơ đột quỵ. Các mảng bị loét, xuất huyết và nhiễm mỡ dễ bị nhồi máu hơn các mảng cứng, vôi hóa. Tùy thuộc vào thành phần và ý nghĩa lâm sàng của chúng, mảng xơ vữa được chia thành mảng xơ vữa cứng, mảng này giàu collagen với lipid khó tách rời; và mảng xơ vữa mềm, có trung tâm giàu lipid và chóp xơ. Các mảng mềm, được gọi là ‘mảng bám dễ bị tổn thương’, có ý nghĩa lâm sàng vì chúng dễ bị loét hơn (Hình 13).
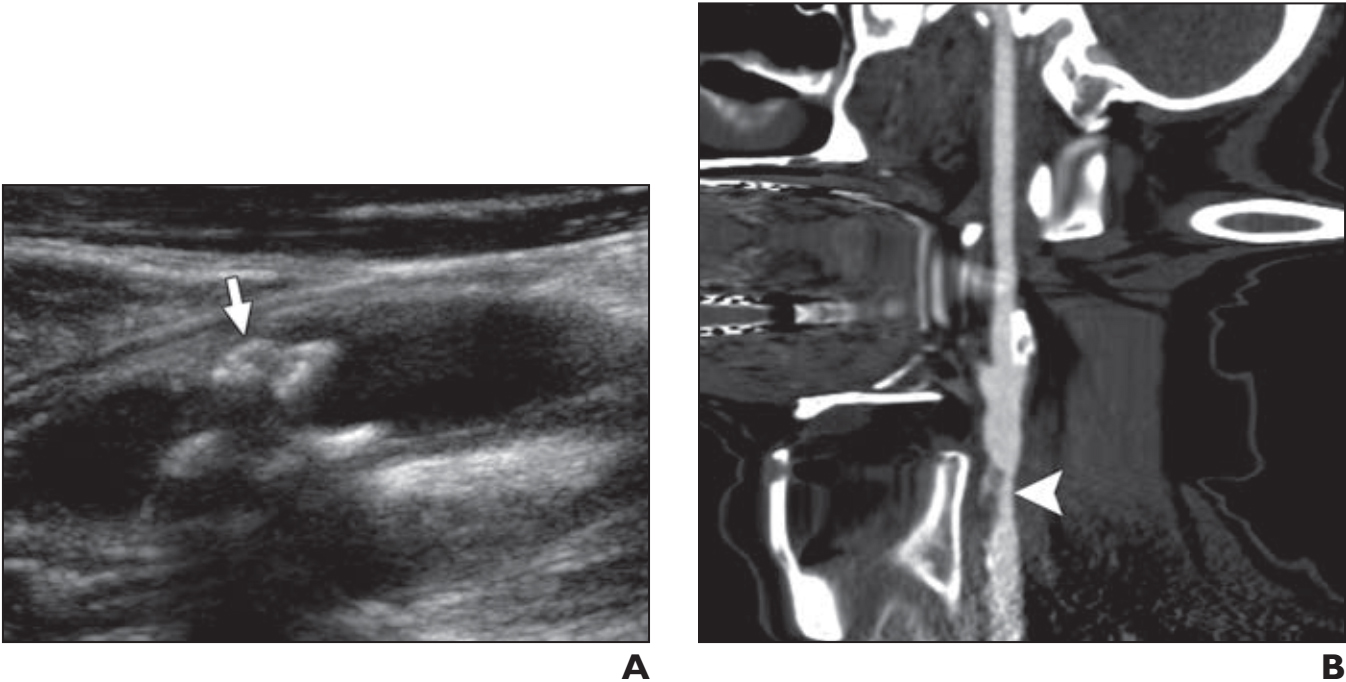
Hình 13. Bệnh nhân nam 63 tuổi trình bày cơn thiếu máu não thoáng qua. (A) Hình ảnh Doppler động mạch cảnh cho thấy lòng mạch bị hẹp nặng do sự kết hợp của mảng xơ vữa mềm và vôi hóa (mũi tên). (B) Hình ảnh CT tái tạo coronal từ CT angiogram của mạch máu cổ cho thấy mảng xơ vữa (đầu mũi tên) gây hẹp nặng.
Bên cạnh huyết khối, các bệnh mạch máu ít gặp hơn dẫn đến hẹp hoặc tắc mạch bao gồm bóc tách động mạch; loạn sản xơ sợi; và co thắt mạch do nhiễm trùng, thuốc hoặc nguyên nhân viêm. Viêm mạch do nhiều nguyên nhân khác nhau như lupus ban đỏ hệ thống và xơ cứng bì cũng có thể dẫn đến tắc mạch và nhồi máu các mạch từ trung bình đến lớn. Nhiều tình trạng huyết học như thiếu hụt protein C, protein S, hoặc antithrombin III có thể dẫn đến tăng độ nhớt và trạng thái đông máu dẫn đến nhồi máu. Các yếu tố khác có thể gây ra tình trạng đông máu là sử dụng thuốc tránh thai, mang thai, thời kỳ sau sinh, hội chứng paraneoplastic và lupus ban đỏ hệ thống.
Vật liệu thuyên tắc từ tim hoặc các mạch chính như động mạch cảnh có thể di chuyển về phía hạ lưu và làm tắc các mạch nội sọ. Vị trí phổ biến nhất để hình thành mảng xơ vữa là chỗ chia đôi của động mạch cảnh và trong 2 cm đầu tiên của động mạch cảnh trong. Tắc mạch cũng có thể bắt nguồn từ động mạch chủ, động mạch đốt sống hoặc động mạch nội sọ. Vật liệu gây tắc mạch trong hầu hết các trường hợp là mảng xơ vữa động mạch bao gồm cục máu đông, tiểu cầu hoặc các mảnh vụn mảng bám.
Mảng xơ vữa động mạch chiếm 15-20% tổng số đột quỵ do thiếu máu cục bộ, và huyết khối từ tim là nguyên nhân của 15-30% tổng số đột quỵ do thiếu máu cục bộ. Các tình trạng của tim như rung nhĩ và cuồng nhĩ, nhồi máu cơ tim, phình vách thất, van giả và thấp khớp, và viêm nội tâm mạc nhiễm khuẩn là những yếu tố nguy cơ chính gây tắc mạch từ tim. Bệnh nhân có u nhầy tâm nhĩ, bệnh tim bẩm sinh hoặc shunt từ phải sang trái cũng có tỷ lệ đột quỵ tim mạch cao hơn.
Chỉ trên hình ảnh học, không dễ để phân biệt đột quỵ tắc mạch nguyên nhân ngoài não (embolic stroke) với đột quỵ tắc mạch do nguyên nhân trong não (thrombotic stroke). Tuy nhiên, các phát hiện hình ảnh có thể ủng hộ nguyên nhân tắc mạch ngoài não (embolic) là nhiều ổ đột quỵ nhỏ dưới vỏ; sự tham gia của trên lều và dưới lều; phân bố nhiều mạch máu; và thành phần xuất huyết tại thời điểm xuất hiện (Hình 14).
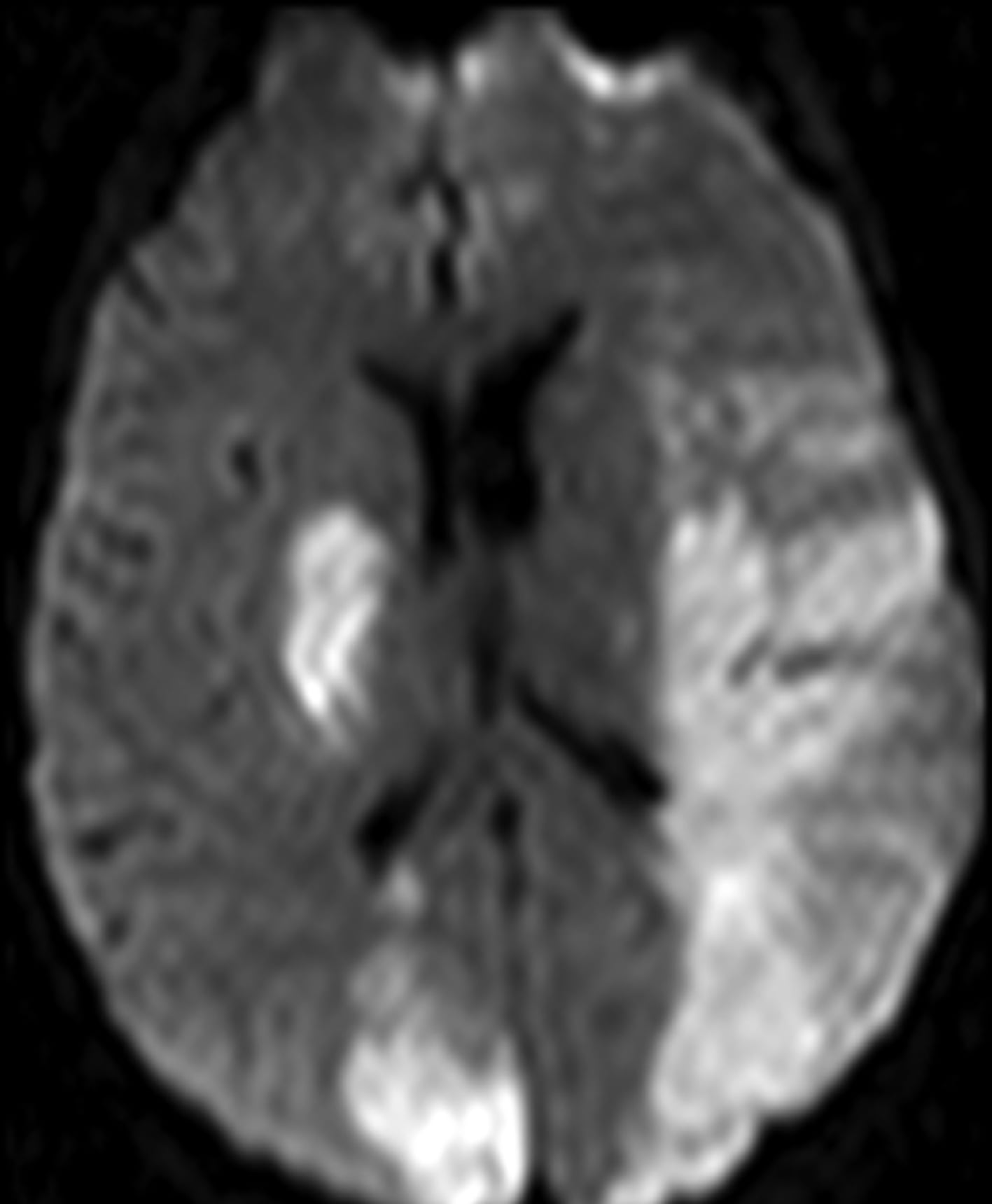
Hình 14. Nhồi máu tắc mạch xa (embolic infarctions) ở bệnh nhân nữ 41 tuổi bị bệnh thấp tim. Nhiều khu vực khuếch tán hạn chế được nhìn thấy liên quan đến chẩm phải, nhân bèo phải, và chi sau bao và vùng cấp máu lớn của động mạch não giữa trái.
4.2. Nhồi máu giáp ranh (Watershed Infarction)
Nhồi máu giáp ranh được nhìn thấy ở vị trí giáp ranh của các vị trí xa của hai động mạch não lớn không liên quan giải phẫu. Nhồi máu giáp ranh được phân loại thành nhồi máu giáp ranh ngoài (cortical watershed infarcts) và nhồi máu giáp ranh trong (internal watershed infarcts). Nhồi máu giáp ranh ngoài được chia thành nhồi máu giáp ranh trước và sau. Nhồi máu giáp ranh trước nằm giữa vùng cấp máu động mạch não trước và động mạch não giữa, trong khi nhồi máu giáp ranh sau phát triển giữa động mạch não trước, động mạch não giữa và vùng nối động mạch não sau (Hình 15).
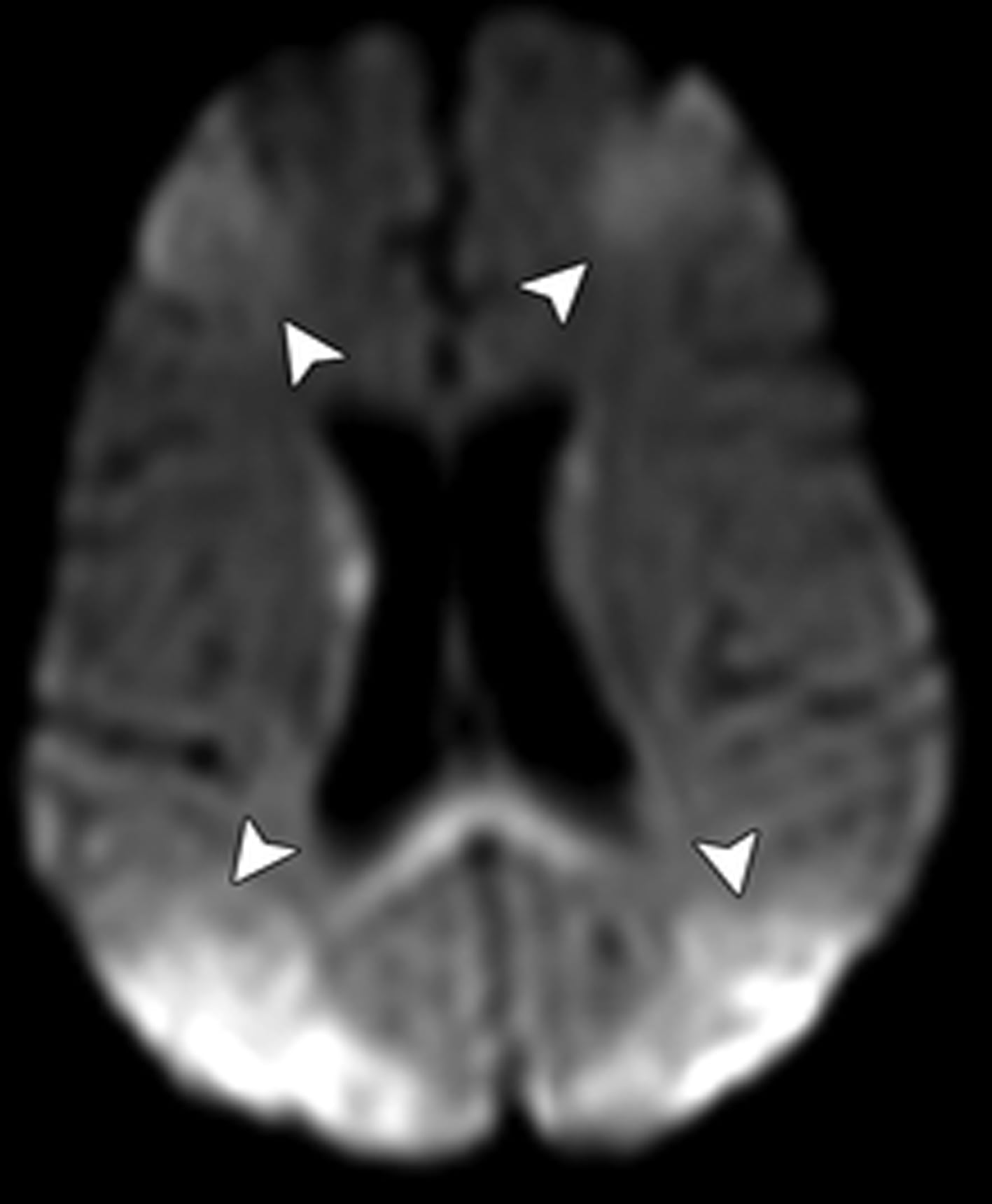
Hình 15. Nhồi máu giáp ranh ở bệnh nhân nam 64 tuổi. Hình ảnh DWI axial cho thấy các khu vực khuếch tán hạn chế ở vùng giáp ranh (các đầu mũi tên) giữa động mạch não trước – động mạch não giữa, và động mạch não giữa – động mạch não sau, gợi ý nhồi máu giáp ranh ngoài.
Trên cơ sở hình ảnh, nhồi máu giáp ranh trong có thể được phân loại thêm thành nhồi máu giáp ranh trong hội lưu (confluent internal watershed infarction) hoặc nhồi máu giáp ranh cục bộ (partial internal watershed infarction). Nhồi máu giáp ranh trong hội lưu là những tổn thương có tính hợp lưu chạy song song với não thất bên (Hình 16). Những tổn thương này thường một bên, do sự tham gia rộng của chất trắng, và thường biểu hiện với sự khởi phát từng bước của liệt nửa người đối bên hồi phục kém.
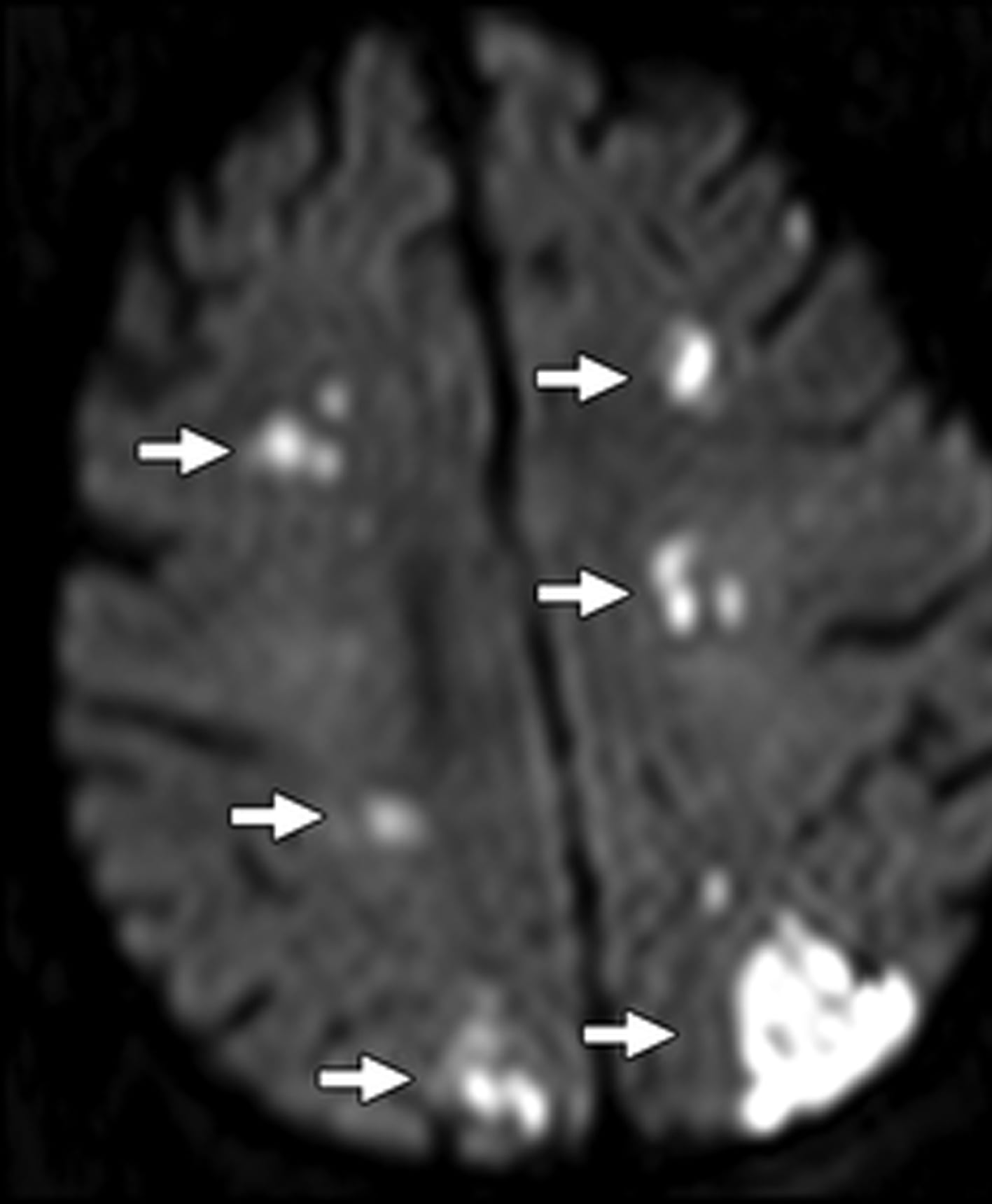
Hình 16. Nhồi máu giáp ranh trong hai bên ở bệnh nhân nam 69 tuổi. Hình ảnh DWI axial cho thấy các vùng khuếch tán hạn chế rải rác (các mũi tên) trong chất trắng dưới vỏ phù hợp với nhồi máu giáp ranh trong (internal watershed infarction).
Nhồi máu giáp ranh trong cục bộ xuất hiện dưới dạng một hoặc nhiều tổn thương hình tròn rời rạc có cùng phân bố với nhồi máu giáp ranh trong hội lưu và thường biểu hiện dưới dạng các đợt thiếu hụt cảm giác và vận động ở mặt với hồi phục tốt. Mặc dù hiếm gặp, nhồi máu giáp ranh cũng có thể được nhìn thấy ở hố sau giữa động mạch tiểu não trên và động mạch tiểu não sau dưới (PICA); hoặc giữa động mạch tiểu não trên, PICA, và vùng cấp máu động mạch tiểu não trước.
Mặc dù có nhiều nghiên cứu nhưng cơ chế bệnh sinh của nhồi máu giáp ranh vẫn còn đang tranh cãi và được cho là có nhiều yếu tố. Cơ chế huyết động – bao gồm hẹp hoặc tắc động mạch cảnh trong, hạ huyết áp toàn thân và các biến cố tắc mạch – là các nguyên nhân chính của nhồi máu giáp ranh. Cơ chế của nhồi máu giáp ranh ngoài và nhồi máu giáp ranh trong được cho là khác nhau.
Nhồi máu giáp ranh trong được cho là kết quả của quá trình vi huyết khối từ xơ vữa động mạch cảnh hoặc mảng xơ vữa dễ bị tổn thương hoặc từ thuyên tắc từ động mạch tới động mạch lắng đọng bởi một đợt hạ huyết áp động mạch hệ thống (tức là sốc, ngừng tim hoặc phẫu thuật bắc cầu tim phổi).
Nhồi máu giáp ranh trong là do sự kết hợp giữa giảm tưới máu vùng biên giới trong, bệnh động mạch cảnh nặng và biến cố huyết động. Xa chỗ tắc động mạch cảnh trong, có sự giảm áp lực tưới máu não (cerebral perfusion pressure) do phản ứng giãn mạch tự điều hòa, dẫn đến tăng CBV và kéo dài MTT.
Bệnh nhân cao tuổi bị suy giảm phản ứng tự điều hòa và giảm đường kính lòng mạch dễ bị tổn thương hơn ngay cả khi giảm tối thiểu huyết áp tâm thu. Bất kỳ sự sụt giảm nào trong lưu lượng máu ở những bệnh nhân này đều gây ra giảm nồng độ oxy và được đáp ứng với sự gia tăng tiêu thụ oxy được gọi là ‘misery perfusion, tưới máu quá ít’. Bất kỳ sự giảm lưu lượng nào dưới ngưỡng tranh tối tranh sáng của mô não (penumbra threshold) sẽ dẫn đến nhồi máu.
Trong các trường hợp cấp tính, DWI rất nhạy để chẩn đoán cả nhồi máu giáp ranh ngoài và nhồi máu giáp ranh trong. Nhồi máu giáp ranh ngoài cổ điển xuất hiện dưới dạng các vùng tăng tín hiệu hình quạt hoặc hình chêm kéo dài từ rìa ngoài của não thất bên về phía vỏ não (Hình 15), trong khi nhồi máu giáp ranh trong được xem như là những vùng tăng tín hiệu chạy song song với não thất bên, hợp lưu hoặc khu trú , và có thể một bên hoặc hai bên.
4.3. Nhồi máu lỗ khuyết (Lacunar Infarction)
La lacunes (‘lacunes’ = lake trong tiếng Pháp) là các ổ nhồi máu sâu mạch nhỏ (small-vessel deep infarcts) dưới 1.5 cm thường hình thành lỗ trống (usually cavitate). Trong một thời gian dài, nhồi máu lỗ khuyết được cho là do bệnh nội tại của các mạch nhỏ, được gọi là bệnh thoái hóa mỡ dạng kính (lipohyalinosis), do tăng huyết áp và tiểu đường. Tuy nhiên, giả thuyết này được gọi là ‘giả thuyết lỗ khuyết, lacunar hypothesis’, không giải thích được tại sao 50% các trường hợp nhồi máu lỗ khuyết được thấy ở bệnh nhân cao huyết áp. Lacunes hiện nay được cho là kết quả của nhồi máu thiếu máu cục bộ khu trú do huyết khối hoặc thuyên tắc bao gồm tiểu cầu hoặc fibrin (thường có các hồng cầu kết hợp) trên nền xơ vữa động mạch với hẹp lan tỏa các mạch máu nhỏ.
Hẹp động mạch cảnh grade cao một bên và xơ vữa cung động mạch chủ đã được chứng minh là các yếu tố nguy cơ của đột quỵ lỗ khuyết. Mặc dù kết quả điều trị của đột quỵ lỗ khuyết thuận lợi hơn đáng kể so với các loại đột quỵ khác, cuộc tranh luận vẫn đang diễn ra trong cộng đồng thần kinh học về việc liệu những bệnh nhân bị nhồi máu lỗ khuyết có cần phải nghiên cứu thêm để đánh giá nguồn gốc của huyết khối hay không.
Nhồi máu ổ khuyết không triệu chứng (im lặng, silent) phổ biến hơn ít nhất 5 lần so với nhồi máu có triệu chứng. Khi có triệu chứng, nhồi máu lỗ khuyết có thể biểu hiện với các hội chứng cổ điển: đột quỵ vận động đơn thuần, đột quỵ cảm giác đơn thuần, đột quỵ cảm giác vận động, đột quỵ vận động cơ, thất điều-liệt nhẹ nửa người và rối loạn ngôn ngữ. MRI nhạy hơn CT để chẩn đoán nhồi máu lỗ khuyết cấp tính và mãn tính. Nhồi máu lỗ khuyết cấp tính cho thấy các khu vực khu trú của sự khuếch tán hạn chế, thường gặp nhất ở chất trắng sâu, trong khi lỗ khuyết mãn tính có tăng tín hiệu trên ảnh T2W và FLAIR. Một chẩn đoán phân biệt phổ biến bao gồm khoang Virchow-Robin, giống tín hiệu dịch não tủy trên tất cả các chuỗi xung MRI.
4.4. Nhồi máu tĩnh mạch (Venous Infarction)
Huyết khối tĩnh mạch não (cerebral venous thrombosis) chiếm 0.5% tổng số ca đột quỵ. Các kỹ thuật hình ảnh thần kinh mới – chủ yếu là MRI, MRI tĩnh mạch (MR venography) và chụp CTtĩnh mạch (CT venography) – đã tạo ra một cuộc cách mạng trong việc chẩn đoán và do đó điều trị huyết khối tĩnh mạch não. Vì biểu hiện lâm sàng không đặc hiệu (ví dụ, tăng huyết áp nội sọ đơn độc, khiếm khuyết khu trú, co giật), chẩn đoán huyết khối tĩnh mạch não trên CT không cản quang có thể khó khăn ngay cả đối với bác sĩ thần kinh có kinh nghiệm. Để chẩn đoán sớm huyết khối tĩnh mạch não, cần phải có sự nghi ngờ lâm sàng cao và cần phải sử dụng hình ảnh thích hợp (MRI và MR venography).
Sinh lý bệnh của nhồi máu tĩnh mạch là đa yếu tố; nhồi máu tĩnh mạch chủ yếu do thay đổi áp lực bên trong cây mạch máu. Sự tắc nghẽn dòng chảy tĩnh mạch gây ra áp lực ngược dẫn đến giảm CBF. Sự giảm CBF này gây ra giảm áp lực tái tưới máu, do đó, gây tắc nghẽn tĩnh mạch, gián đoạn hàng rào máu não và tăng tính thấm lưới mao mạch dẫn đến phù nề vận mạch. Với sự kết hợp của chuỗi xung DWI trong chụp MRI não thường quy, các khu vực khuếch tán hạn chế (phù độc tế bào) được nhìn thấy trong vùng bị nhồi máu. Khi CBF giảm xuống dưới mức mô não tranh tối tranh sáng, sự cố của bơm phụ thuộc natri-kali-ATP xảy ra và tạo ra phù độc tế bào. Các nhà nghiên cứu cũng đề xuất rằng áp lực tăng trong các xoang tĩnh mạch cản trở sự lưu thông của dịch não tủy từ khoang dưới nhện vào tuần hoàn tĩnh mạch não, do đó dẫn đến sự phát triển của tăng huyết áp nội sọ, phù nề kẽ và não úng thủy.
Một phổ rộng của những thay đổi nhu mô có thể được nhìn thấy trên hình ảnh học. Trên CT, nhồi máu tĩnh mạch được xem là những tổn thương lan tỏa vùng dưới vỏ đậm độ thấp tiếp giáp với chất trắng kèm phù nề các cuộn não kế cận ở vùng không có phân bố cấp máu động mạch. Các vùng xuất huyết gặp ở 40% bệnh nhân nhồi máu tĩnh mạch. MRI nhạy hơn và đặc hiệu hơn CT để chẩn đoán nhồi máu tĩnh mạch. MRI cho thấy sự kết hợp của những thay đổi của phù vận mạch và phù độc tế bào ở vỏ não và dưới vỏ với những vùng của xuất huyết (Hình 17A).
Ngược lại với đột quỵ động mạch, những thay đổi của phù độc tế bào trong nhồi máu tĩnh mạch được chứng minh là có thể hồi phục trên các hình ảnh theo dõi. Ngay cả khi có huyết khối xoang lan rộng, nhu mô có thể không cho thấy bất thường vì chỉ huyết khối trong xoang không đủ để gây giảm tưới máu não. Việc tắc các tĩnh mạch bắc cầu và tĩnh mạch vỏ não là nguyên nhân dẫn tới ngăn chặn dòng chảy của tĩnh mạch, gây tổn thương nhu mô và nhồi máu.
Các dấu hiệu trực tiếp của huyết khối xoang tĩnh mạch có thể được nhìn thấy trên CT hoặc MRI. Trên CT, cục máu đông cấp tính có thể được nhìn thấy trong xoang tĩnh mạch màng cứng (dấu hiệu delta trong xoang tĩnh mạch dọc trên), tĩnh mạch vỏ não (dấu hiệu dây thừng) hoặc cả hai. Trên CT cản quang, huyết khối không ngấm thuốc với sự ngấm thuốc của màng cứng xung quanh được gọi là dấu hiệu delta trống (empty delta sign). Sự xuất hiện của tín hiệu gợi ý huyết khối xoang trên MRI là thay đổi và phụ thuộc vào thời gian.
Một xoang có huyết khối xuất hiện đồng tín hiệu trên T1W và giảm tín hiệu trên T2W trong 3-5 ngày đầu tiên (deoxyhemoglobin). Trong giai đoạn cấp tính, huyết khối giảm tín hiệu trên T2W có thể bị nhầm với dòng chảy bình thường; chuỗi GRE nhạy cảm hơn và cho thấy mất tín hiệu trong xoang chứa huyết khối.
Trên MR venography, không thể hình dung được xoang huyết khối (Hình 17B). Từ ngày 5 đến ngày 20 sau khi có huyết khối (methemoglobin), xoang có huyết khối tăng tín hiệu trên hình ảnh T1W và T2W. Khoảng 1 tháng sau khi hình thành huyết khối, xoang cho thấy các vùng đồng tín hiệu trên hình ảnh T1W và T2W với tái thông một phần hoặc toàn bộ (partial or complete recanalization).
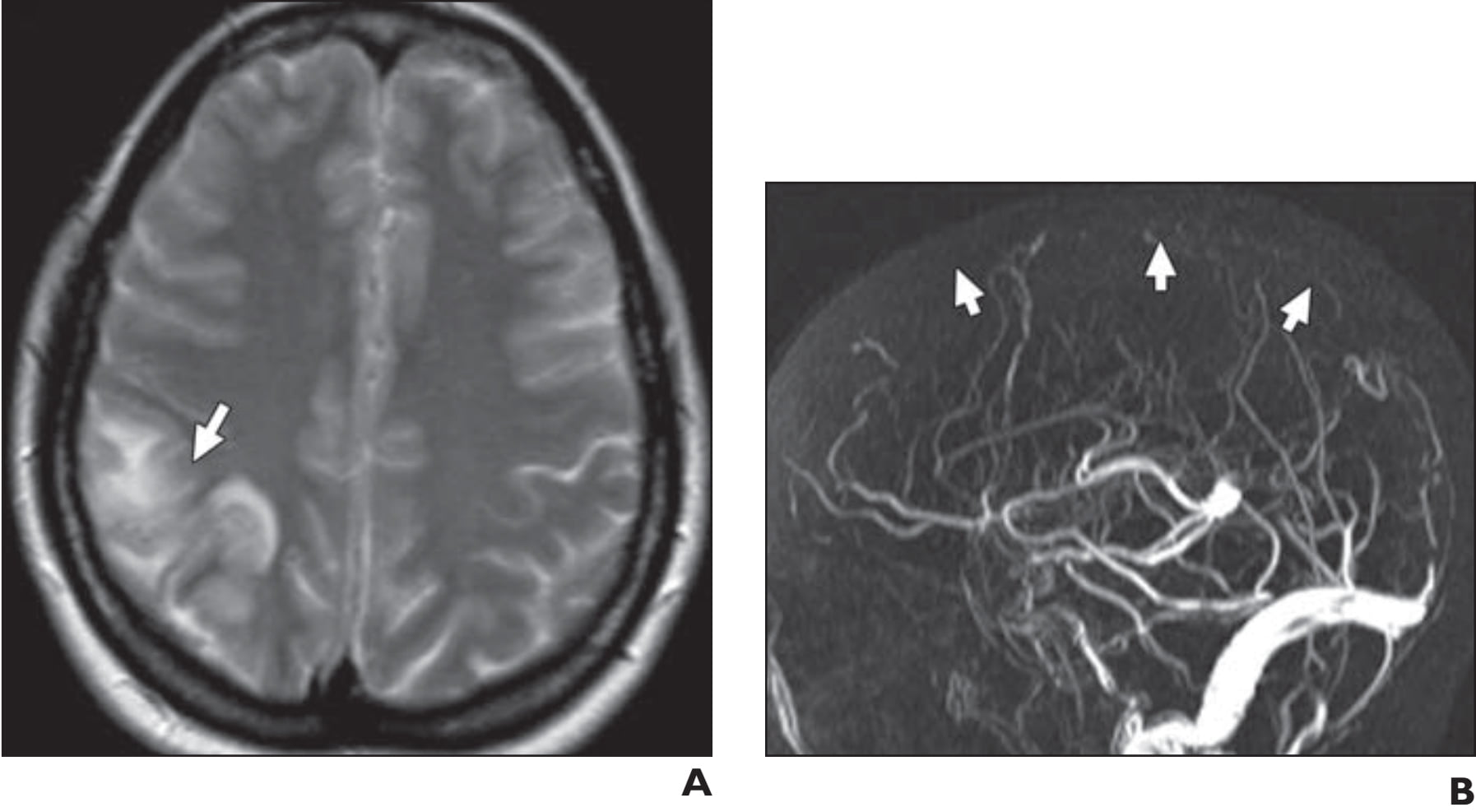
Hình 17. Bệnh nhân nữ 32 tuổi có biểu hiện đau đầu và co giật. (A) Hình ảnh T2W axial cho thấy vùng tăng tín hiệu không đều ở thùy đỉnh bên phải (mũi tên). (B) Hình ảnh MR venography sagittal cho thấy huyết khối hoàn toàn của xoang tĩnh mạch dọc trên (các mũi tên).
4.5. Nhồi máu nhiễm khuẩn (Septic Infarction)
Nhồi máu nhiễm trùng do tắc mạch bị nhiễm khuẩn, thường gặp nhất là do van tim bị nhiễm trùng, nhiễm trùng huyết hoặc lạm dụng thuốc tiêm tĩnh mạch. Nguồn nhiễm trùng thường là vi khuẩn; tuy nhiên, ở những bệnh nhân bị suy giảm miễn dịch, nguồn có thể là nấm (ví dụ, aspergillosis) (Hình 18).
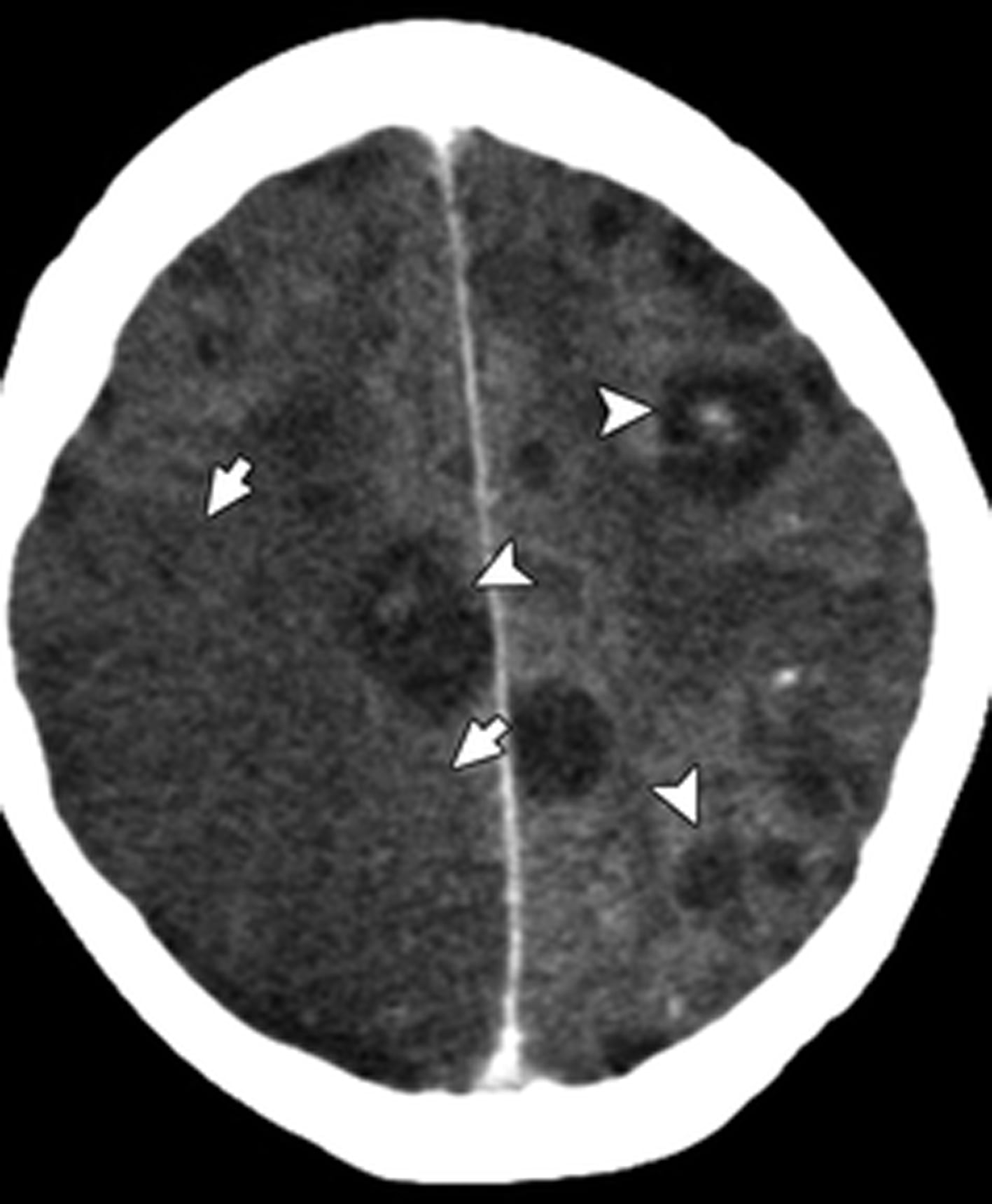
Hình 18. Nhồi máu cấp ở bệnh nhân nam 47 tuổi bị nhiễm nấm thần kinh trung ương. Chụp CT có cản quang cho thấy vùng giảm đậm độ (các mũi tên) ở thùy trán đỉnh phải với mất phân biệt chất xám chất trắng; những phát hiện này gợi ý đến đột quỵ cấp tính. Nhiều tổn thương hình tròn giảm đậm độ (các đầu mũi tên) thấy trong nhu mô não là u hạt do nấm.
Tắc mạch nhiễm trùng có thể dẫn đến tắc mạch máu não gây nhồi máu nhiễm trùng, áp xe hoặc phình động mạch nhiễm trùng. Thông thường, bệnh nhân bị nhồi máu nhiễm khuẩn có các dấu hiệu khu trú ở đại não hoặc tiểu não không giải quyết được. Tổn thương não là do giải phóng các chất trung gian gây viêm như lipopolysaccharide và endotoxin, dẫn đến giảm CBF và giảm khả năng tiêu thụ oxy, phù não, thương tổn hàng rào máu não, suy giảm chức năng tế bào hình sao và chết tế bào thần kinh.
Trên hình ảnh, không thể phân biệt được nhồi máu nhiễm trùng tối cấp hoặc cấp với nhồi máu vô khuẩn (bland infarct). Giai đoạn bán cấp muộn có thể cho thấy phù vận mạch ngày càng tăng với nhu mô và màng não mềm ngấm thuốc (Hình 19). Có thể có những thay đổi của viêm não hoặc hình thành áp xe cho thấy sự khuếch tán hạn chế trên hình ảnh DWI. Phình mạch nhiễm trùng (mycotic aneurysm) ngấm thuốc có thể được nhìn thấy trong vùng nhồi máu.
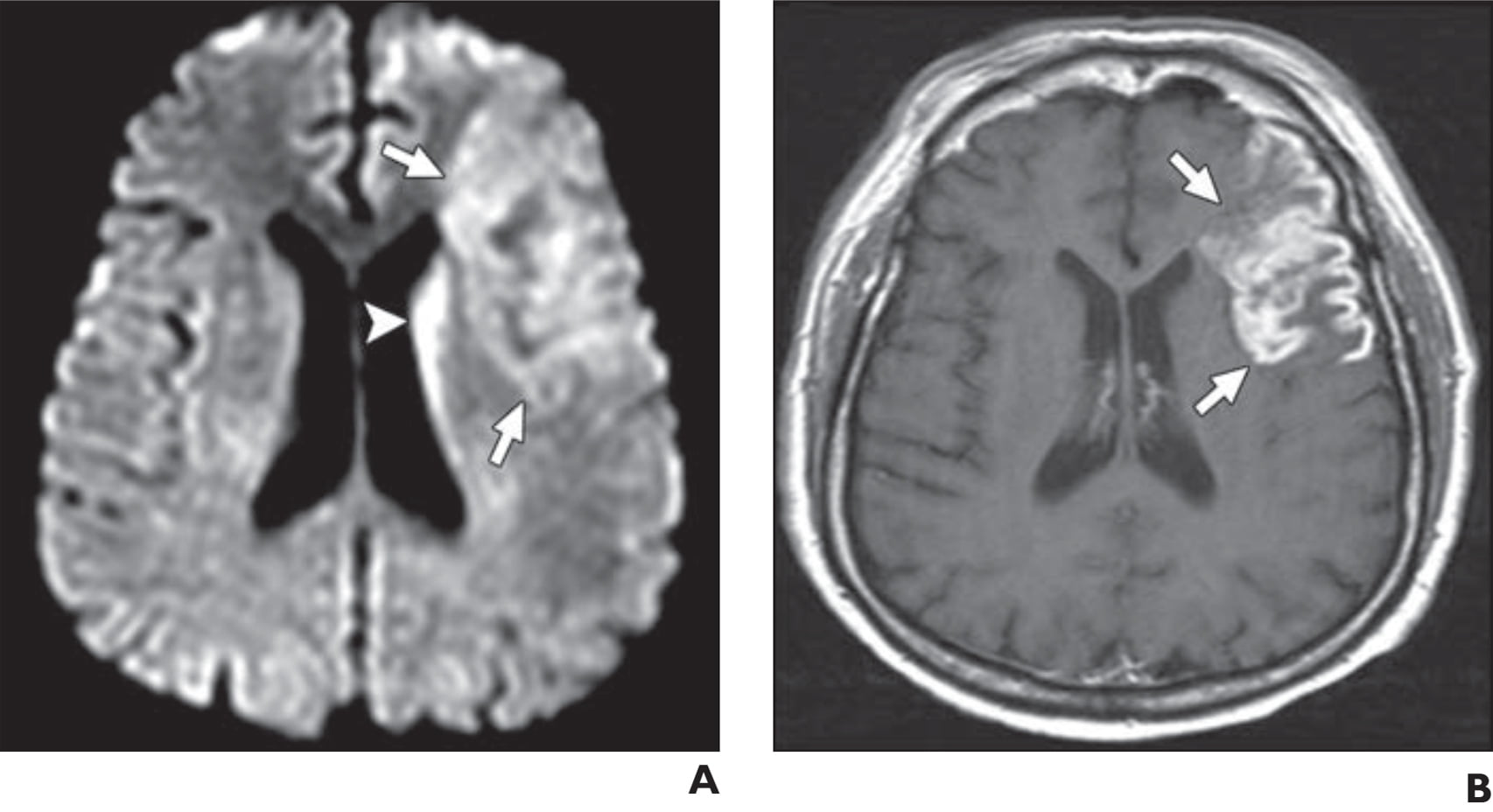
Hình 19. Nhồi máu nhiễm trùng do viêm nội tâm mạc nhiễm khuẩn bán cấp ở bệnh nhân nam 49 tuổi. (A) Hình ảnh DWI axial cho thấy khu vực khuếch tán hạn chế ở thùy trán (các mũi tên) và đầu nhân đuôi (đầu mũi tên). (B) Hình ảnh T1W có thuốc tương phản cho thấy sự ngấm thuốc mạnh của nhu mô (các mũi tên) trong vùng bị nhiễm trùng. Bệnh nhân đã đáp ứng với liệu pháp kháng sinh.
5. Kết luận (Conclusion)
Sinh lý bệnh của đột quỵ có một số cơ chế phức tạp. Hiểu được các cơ chế này là điều cần thiết để tìm ra các tác nhân bảo vệ thần kinh hạn chế tổn thương tế bào thần kinh sau thiếu máu cục bộ. Các chiến lược chẩn đoán hình ảnh và lâm sàng nhằm mở rộng cửa sổ điều trị cho điều trị tái tưới máu bằng phương pháp làm tan huyết khối cơ học và bằng thuốc sẽ tăng thêm giá trị cho các chiến lược điều trị hiện có. Ghép tế bào gốc và liệu pháp gen là những cân nhắc trong tương lai có thể tác động đến việc phòng ngừa, chẩn đoán, quản lý và kết quả lâm sàng của bệnh nhân đột quỵ.
Kanekar SG, Zacharia T, Roller R. Imaging of stroke: Part 2, Pathophysiology at the molecular and cellular levels and corresponding imaging changes. AJR Am J Roentgenol. 2012;198(1):63-74. doi: 10.2214/AJR.10.7312. PMID: 22194480.