Bs. Hoàng Văn Trung
1. Giới thiệu (Introduction)
Bài báo này thảo luận về sinh lý bệnh và biểu hiện hình ảnh của phù não hoặc gia tăng hàm lượng nước. Phù là phản ứng thông thường đối với các điều kiện khác nhau của tổn thương não, và các nguyên nhân có thể được phân loại là phù độc tế bào, vận mạch, kẽ, hoặc kết hợp. Việc xác định các dạng hình ảnh chủ chốt, việc kết hợp với các phát hiện hình ảnh học và tiền sử lâm sàng, thường cho kết quả chẩn đoán. Bảng 1 liệt kê các loại phù não và các nguyên nhân liên quan.
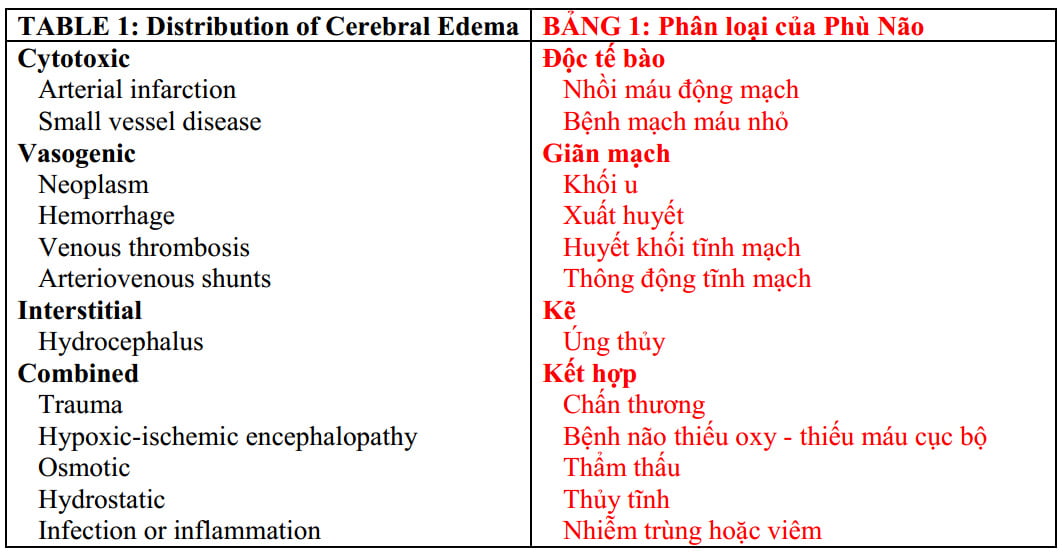
Bảng 1. Phân loại các loại phù não
CT là khám xét ban đầu cho bệnh nhân có triệu chứng thần kinh mới khởi phát. Trên CT, phù có biểu hiện như giảm tỷ trọng tương đối so với nhu mô bình thường xung quanh. Các cài đặt CT hiển thị tiêu chuẩn ở não (độ rộng cửa sổ, 100 HU; trung tâm cửa sổ, 40 HU) làm nổi bật sự tương phản giữa chất xám và trắng, nhưng ngược lại cài đặt cửa sổ hẹp khi đột quỵ (độ rộng cửa sổ, 30 HU; trung tâm cửa sổ, 30 HU) làm nổi bật vùng khu trú giảm tỷ trọng. Những bất thường có thể được mô tả về các đặc điểm của vị trí; kiểu liên quan đến chất xám – chất trắng và hiệu ứng khối liên quan chứng tỏ bởi sự dịch chuyển đường giữa; xóa rãnh cuộn não, não thất, bể não; và thoát vị não. Các hình ảnh tái tạo đa mặt phẳng coronal và sagittal thường hữu ích hơn cho việc định vị và lượng hóa.
MRI cung cấp phân giải xuất sắc độ tương phản mô mềm và do đó thường được yêu cầu để đánh giá các tổn thương nằm bên dưới. Trên MRI, phù nề tạo ra tín hiệu cao trên hình ảnh T2W và tín hiệu thấp trên hình ảnh T1W. Hình ảnh chuỗi xung khuếch tán (DWI) và hệ số khuếch tán biểu kiến (ADC) phân biệt giữa các loại phù độc tế bào (hạn chế khuếch tán) và phù vận mạch hoặc phù kẽ (bình thường hoặc tăng khuếch tán). Hình ảnh khuếch tán có hướng (DTI) sử dụng phân tích các bó sợi để tính mức độ của tính dị hướng dựa trên độ lớn và hướng khuếch tán của nước trong mỗi voxel ở não.
Một tham số được sử dụng phổ biến là phân số bất đẳng hướng, phản ánh sự định hướng vector chính chủ đạo của chuyển động phân tử và được sử dụng trong kỹ thuật chụp bó sợi chất trắng. Chuỗi xung FLAIR, làm mất tín hiệu dịch não tủy, rất hữu ích cho việc quan sát các tín hiệu bất thường cạnh não thất do phù kẽ. Chuỗi xung điểm vang thang từ (GRE) T2* và chuỗi xung nhạy từ rất hữu ích để xác định liên quan đến xuất huyết hoặc vôi hóa. Hình ảnh TOF và các bất thường dòng chảy trống có thể gợi ý sự có mặt của một dị dạng mạch máu. Ngấm thuốc tương phản có thể thấy ở các khối u, nhiễm trùng hoạt động hoặc viêm, và các tổn thương mạch máu.
Triệu chứng của phù não là không đặc hiệu và liên quan thứ phát đến hiệu ứng khối, chèn ép mạch máu và thoát vị. Các thay đổi lâm sàng và hình ảnh ở giai đoạn sớm thường có thể đảo ngược nếu như nguyên nhân gây ra được loại bỏ. Với phù nhẹ, tăng thể tích não được bù trừ bởi sự giảm thể tích dịch não tủy và thể tích máu. Tuy nhiên, quá trình phù nhanh chóng áp đảo cơ chế tự điều chỉnh của não, dẫn đến các cấu trúc bị đè ép; thiếu máu cục bộ; và cuối cùng là thoát vị não gây tử vong.
Để ngăn ngừa điều này, một loạt các phương pháp điều trị y tế thực nghiệm đã được sử dụng, bao gồm tăng thông khí, điều chỉnh áp lực thẩm thấu (mannitol và muối ưu trương), thuốc lợi tiểu quai, hạ thân nhiệt, thuốc an thần (propofol, barbiturat) và thuốc liệt thần kinh cơ (succinylcholine). Corticosteroid, làm giảm tính thấm của hàng rào máu – não, cũng có thể được sử dụng để kiểm soát phù vận mạch. Đối với các trường hợp kháng điều trị nội khoa, chẳng hạn như chấn thương nghiêm trọng và đột quỵ rộng, thì cấp cứu phẫu thuật giải ép có thể được thực hiện như là phương án cuối cùng.
Trong bài này, chúng tôi sẽ thảo luận về sinh lý bệnh và biểu hiện hình ảnh nhiều nguyên nhân khác nhau của phù não. Đặc điểm của vị trí và phân bố phù, cùng với những bất thường liên quan đến nhu mô não, là rất quan trọng để chẩn đoán, can thiệp điều trị sớm và chính xác.
2. Phù độc tế bào (Cytotoxic Edema)
Phù độc tế bào là kết quả sự rối loạn của adenosin triphosphat (ATP) qua màng tế bào dựa vào bơm Natri – Kali và bơm Calci, và thường do thiếu máu não cục bộ hoặc tổn thương não kích độc thần kinh (thứ phát do kích thích dẫn truyền thần kinh quá mức). Điều này dẫn đến tích tụ dịch nội bào trong tế bào thần kinh, tế bào thần kinh đệm, các sợi trục, và bao myelin. Chất xám bị ảnh hưởng đầu tiên do hoạt động trao đổi chất cao và mật độ tế bào hình sao lớn hơn. Cuối cùng, cả chất xám và chất trắng đều bị ảnh hưởng, với mất phân biệt chất xám chất trắng tương ứng trên CT.
Có sự hạn chế khuếch tán toàn bộ của các phân tử nước qua màng tế bào và bên trong nguyên sinh chất chất dẫn đến vùng tăng tín hiệu trên DWI và giảm tín hiệu trên ADC. Ban đầu, hàng rào máu – não vẫn còn nguyên vẹn và nước ngoài tế bào không tăng, mang lại sự bình thường trên bản đồ DTI và phân số bất đẳng hướng. Tổn thương nghiêm trọng hoặc lặp đi lặp lại lấn át bơm ion màng tế bào, dẫn đến chết tế bào với sự phá vỡ hàng rào máu – não và kết quả là phù vận mạch. Các biến chứng muộn bao gồm sự chết tế bào thần kinh, teo và thần kinh đệm hóa.
Nhồi máu động mạch (Arterial Infarction)
Nhồi máu động mạch cấp gây ra tình trạng thiếu oxy với sự suy giảm nhanh ATP thứ phát dẫn đến khử cực, viêm, tổn hại quá trình oxy hóa hoặc nito hóa, và chết tế bào. Phù độc tế bào tiến triển trong vòng 30 phút tắc nghẽn động mạch, đỉnh điểm giữa 24 và 72 giờ sau khi nhồi máu, và kéo dài đến 24 giờ sau khi tái tưới máu. Trên CT, sự mất phân biệt giữa chất xám và chất trắng tương ứng với sự phân bố của mạch máu. Các dấu hiệu sớm của nhồi máu động mạch não giữa bao gồm dấu hiệu xóa mờ của nhân đậu (Hình 1A) và mất ruy băng thùy đảo (Hình 1B); những vùng có độ tương phản cao của chất xám – chất trắng được cung cấp máu bởi các nhánh xuyên nhỏ. Huyết khối trong mạch máu lớn cũng có thể biểu hiện với tăng tỷ trọng trên hình scans không có thuốc cản quang (dấu hiệu tăng đậm độ động mạch) (Hình 1C). Phù tiến triển dẫn đến sự gia thể tích khối toàn bộ, biểu hiện bằng sự xóa bỏ rãnh cuộn não, não thất và các bể não.
Đánh giá sơ bộ ban đầu đột quỵ cấp với CT không tiêm thuốc, cho thấy vùng phù khu trú, xuất huyết và hiệu ứng khối. Nếu kết quả hình ảnh hoặc lâm sàng gợi ý đột quỵ cấp, có thể đánh giá thêm bằng việc chụp CTA có thuốc tương phản hoặc chụp MRA với chuỗi xung TOF. Các phương pháp này tạo ra các hình ảnh tái tạo đa mặt phẳng và tái tạo thể tích khối của tuần hoàn trong sọ, rất hữu ích cho việc mô tả các bất thường mạch máu, bao gồm sự tắc, co thắt, đứt, phình, và các biến thể giải phẫu (Hình 2).
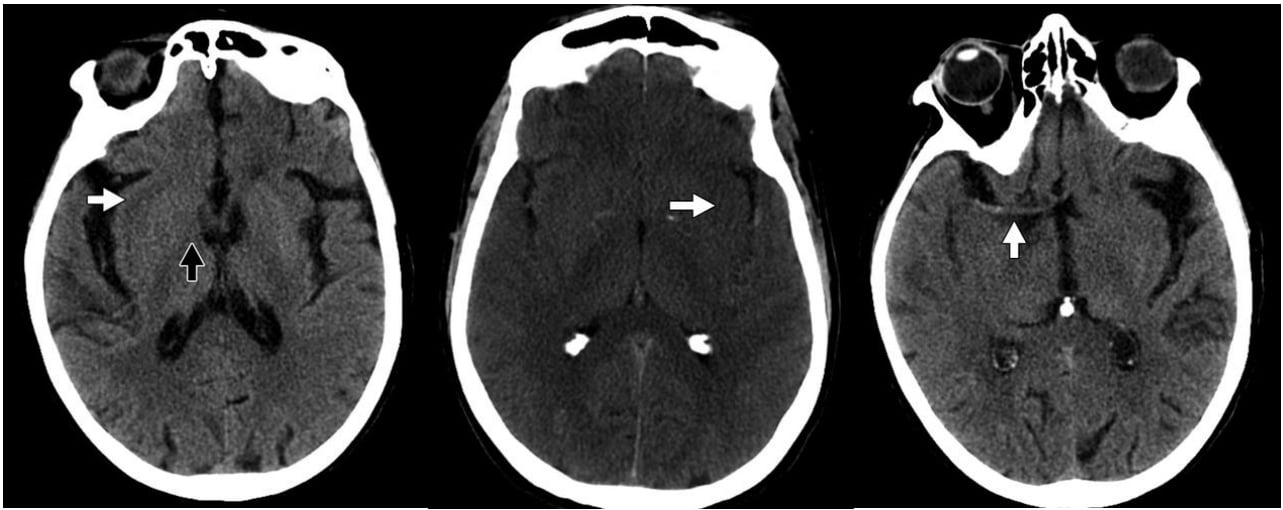
Hình 1 – Nhồi máu động mạch não giữa (MCA).
A, Hình ảnh CT không tiêm thuốc của nhồi máu sớm động mạch não giữa cho thấy phù nề kín đáo ở nhân bèo phải.
B, Hình ảnh CT không tiêm thuốc của nhồi máu bán cấp động mạch não giữa cho thấy phù độc tế bào là nguyên nhân biến mất ruy băng thùy đảo trái.
C, Hình ảnh CT không tiêm thuốc cho thấy dấu hiệu tăng tỷ trọng động mạch não giữa phải (mũi tên).
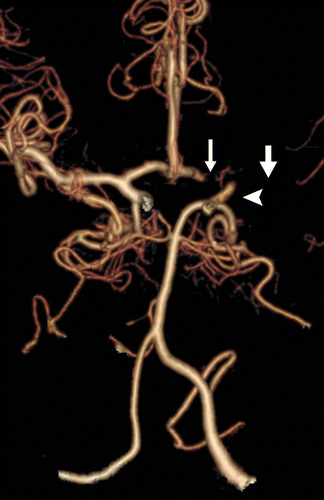
Hình 2 – CTA của nhồi máu. Hình ảnh tái tạo thể tích của đa giác Willis cho thấy khuyết đầy bao gồm phần xa động mạch cảnh trong trái (đầu mũi tên), đoạn A1 của động mạch não trước (mũi tên mỏng), và đoạn M1-M2 của động mạch não giữa (mũi tên dày).
MRI cũng có thể được sử dụng trong thiết lập chẩn đoán đột quỵ cấp, mặc dù các yêu cầu kỹ thuật và nhân sự hạn chế áp dụng ở nhiều trung tâm. DWI là chuỗi xung nhạy nhất để phát hiện nhồi máu cấp tính (<30 phút sau khi biểu hiện triệu chứng), trước khi nhận ra sự thay đổi trên CT (6 giờ) và hình ảnh T2W (6-12 giờ). Sự hạn chế khuếch tán trong các trường hợp nhồi máu cấp tương ứng với các vùng tăng và giảm tín hiệu trên DWI và bản đồ ADC tương ứng. Khi nhồi máu tiến triển tới các giai đoạn bán cấp và mạn, sẽ có tiến tới phù vận mạch và khuyết não. Điều này được phản ánh bởi tăng dần tín hiệu trên T2/FLAIR, với kèm theo bình thường hoá của sự khuếch tán (Hình 3A, 3B, và 3C).
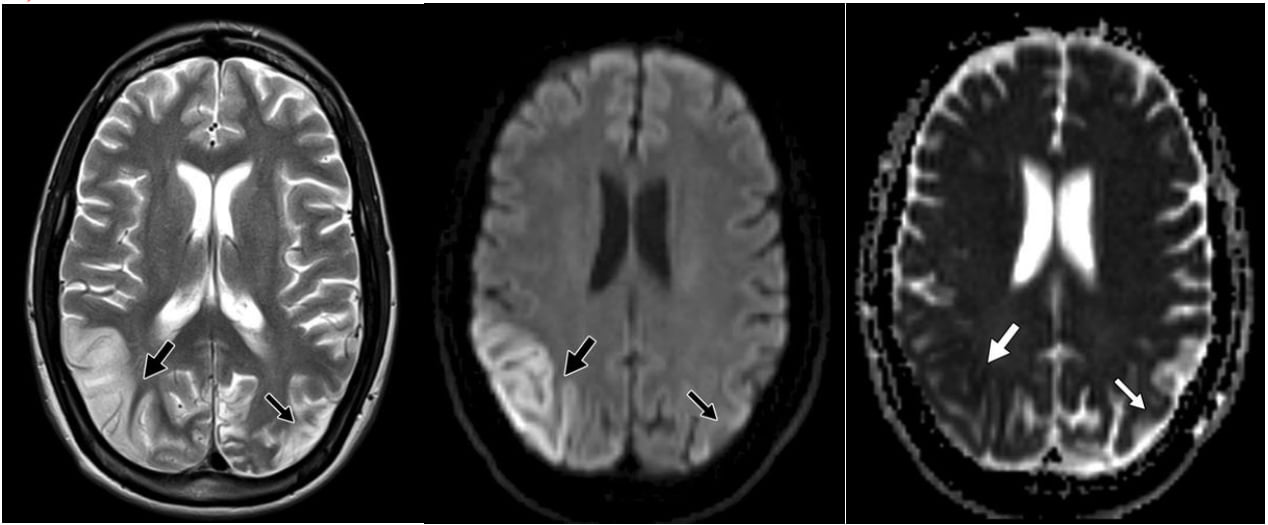
Hình 3 – Hình ảnh MRI của bệnh nhân nhồi máu với bệnh não – cơ liên quan ty lạp thể, nhiễm axit lactic, và biểu hiện giống đột quỵ (MELAS).
A, Hình ảnh T2W cho thấy tăng tín hiệu ở thùy chẩm hai bên, bên phải (mũi tên dày) nhiều hơn bên trái (mũi tên mỏng).
B, Hình ảnh khuếch tán cũng cho thấy tăng tín hiệu hai bên, bên phải (mũi tên dày) nhiều hơn bên trái (mũi tên mỏng).
C, Hình ảnh ADC cho thấy giảm tín hiệu bên phải (mũi tên dày) nhưng tín hiệu bình thường ở bên trái (mũi tên mỏng). Do đó, tổn thương phía bên phải là nhồi máu cấp tính có sự hạn chế khuếch tán thật sự. Tổn thương phía bên trái đại diện cho nhồi máu giai đoạn bán cấp hoặc mạn với hiệu ứng “T2 quá sáng” trên các hình ảnh khuếch tán.
Kỹ thuật TOF MRA không dùng thuốc tương phản hoặc kỹ thuật đánh dấu spin động mạch cũng có thể được thực hiện. Tuy nhiên, độ phân giải không gian thấp hơn so với CT, và hình ảnh dễ bị các ảnh giả do chuyển động, chất nhạy từ và dòng chảy.
Các phương thức bổ sung để định lượng lưu lượng máu trong não bao gồm SPECT và Xenon CT. Trong SPECT, HMPAO (hexamethylpropylene amine oxime) gắn 99mTc được bắt giữ bởi mô não có độ tập trung tỉ lệ với lưu lượng máu. Xenon CT sử dụng khí xenon, là chất thấu quang và tan trong dầu. Sau khi hòa tan vào máu, nó có thể đi qua hàng rào máu não vào trong nhu mô não. Hình ảnh được chụp trước, trong và sau khi hít vào.
Chụp mạch não được coi là tiêu chuẩn tham chiếu để đánh giá tuần hoàn não. Tuy nhiên, nó là một thủ tục xâm lấn với các nguy cơ liên quan, và quan trọng nhất, sự nghẽn mạch não. Tuy nhiên, chụp mạch não là tiêu chuẩn cần thiết cho những bệnh nhân cần can thiệp, chẳng hạn như tan huyết khối và cắt bỏ cục nghẽn trong động mạch, nong mạch hoặc đặt stent, và đặt clip hoặc coil trong phình động mạch hoặc dị dạng động tĩnh mạch (AVM) (Hình 4).
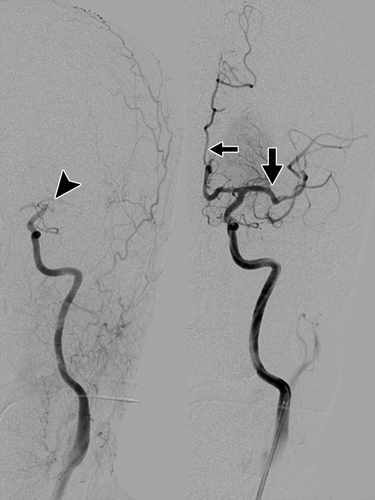
Hình 4 – Chụp mạch của nhồi máu ở cùng một bệnh nhân như trong Hình 3A, 3B, và 3C. Tiêm vào của động mạch cảnh chung trái trước khi điều trị (bên trái) biểu lộ khuyết thuốc ở phần xa động mạch cảnh trong trái (ICA) (mũi tên), với sự thiếu cản quang của động mạch não trước (ACA) và động mạch não giữa (MCA). Sau khi làm tan huyết khối bằng hóa chất và cơ học (bên phải), có sự cản quang toàn bộ ICA, ACA (mũi tên mỏng) và MCA (mũi tên dày).
Tiên lượng đột quỵ phụ thuộc vào tuổi bệnh nhân, thời gian của triệu chứng, nguyên nhân và mức độ nghiêm trọng của tắc nghẽn, vùng mạch máu bị ảnh hưởng và sự hiện diện của các đường tuần hoàn bên. Trong 3 giờ đầu sau khi xuất hiện triệu chứng, đột quỵ do thiếu máu cục bộ không xuất huyết được điều trị bằng thuốc kích hoạt hệ thống plasminogen mô (tPA) đường tĩnh mạch. Sau thời gian này, tPA tĩnh mạch không còn hiệu quả. Trong vòng 6 giờ, tPA trong động mạch có thể được cung cấp trực tiếp trong quá trình chụp mạch. Các thiết bị cơ học, chẳng hạn như MERCI retriever (Thiết bị loại bỏ vật tắc trong thiếu máu não cục bộ, Concentric Medical), có thể được sử dụng bổ sung để lấy bỏ huyết khối. Các thuốc chống kết tập tiểu cầu, chẳng hạn như clopidogrel (Plavix, Sanofi-Aventis) và aspirin, giảm sự phá hủy nhu mô tối đa và giảm nguy cơ đột quỵ về sau.
Bệnh lý mạch máu nhỏ (Small Vessel Disease)
Các nhánh mạch xuyên nhỏ từ đa giác Willis và sống nền cấp máu cho hạch nền, chất trắng sâu, tiểu não và cuống não. Tăng huyết áp và xơ vữa động mạch dẫn tới tổn thương cho các động mạch tận xuyên, dẫn đến nhồi máu lỗ khuyết hoặc xuất huyết. Tuổi càng lớn, thương tổn do phóng xạ, viêm não màng não, viêm mạch máu, và rối loạn tự miễn là những yếu tố nguy cơ thêm vào.
Bệnh mạch máu dạng bột là một dạng đặc biệt của bệnh vi mạch, trong đó β-amyloid peptide tích tụ trong các thành mạch, dẫn đến đột quỵ xuất huyết đa ổ và dạng thùy. Tùy thuộc vào khu vực bị ảnh hưởng, biểu hiện lâm sàng có thể âm thầm hoặc bao gồm một vài phức hợp của các triệu chứng vận động, cảm giác, và giảm hoặc mất điều hòa vận động. Theo thời gian có thể là cấp tính, mạn tính, hoặc thay đổi. Nếu có sự tham gia đáng kể của chất trắng, bệnh não dưới vỏ (bệnh Binswanger) có thể phát triển, với sự suy giảm các chức năng điều hòa. Dấu hiệu vỏ não thật, bao gồm mất trí nhớ và chứng mất ngôn ngữ, là không hiện diện.
Trên CT, bệnh mạch máu nhỏ thiếu máu cục bộ biểu hiện dưới dạng nhiều ổ giảm tỷ trọng chất trắng dưới vỏ và chất trắng quanh não thất ở vùng tận cùng của động mạch nhỏ xuyên tận. Các ổ giảm tỷ trọng cũng có thể nhìn thấy ở các hạch nền và các vùng trên lều (Hình 5A). Xuất huyết tự phát, thường gặp ở bệnh nhân tăng huyết áp, thường ở vị trí hạch nền hoặc đồi thị. Khi có nhiễm trùng hoặc bệnh tim bẩm sinh, huyết khối rơi ra cũng có thể tạo ra nhồi máu ở ranh giới giữa các mạch máu. MRI cho thấy tăng tín hiệu trên T2/FLAIR ở các vùng thiếu máu (Hình 5B). Hạn chế khuếch tán hiện diện trong giai đoạn cấp tính nhưng bình thường hóa ở giai đoạn bán cấp và mạn tính.
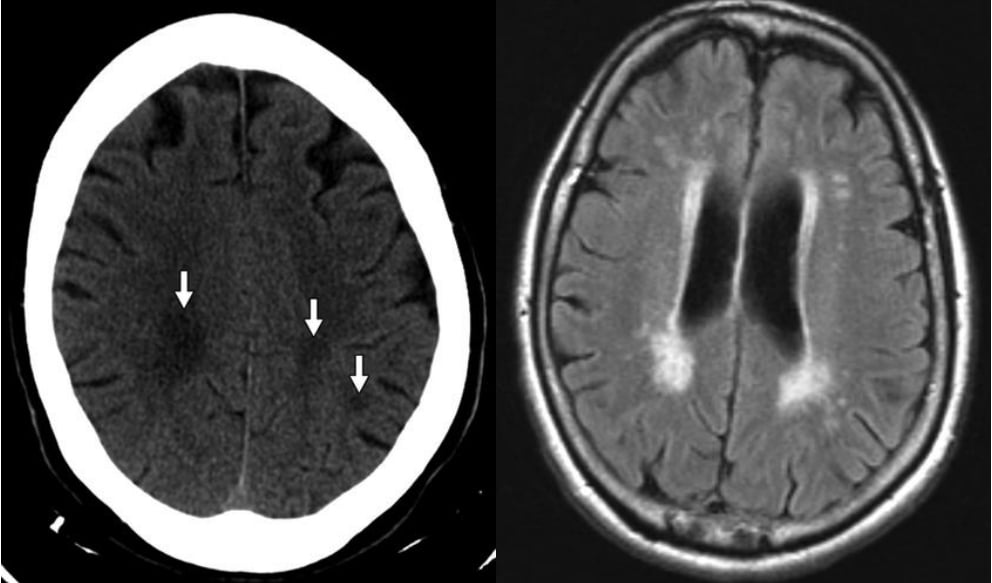
Hình 5 – Bệnh mạch máu nhỏ thiếu máu cục bộ.
A, Hình ảnh CT không tiêm thuốc ở mức trung tâm bán bầu dục cho thấy giảm tỷ trọng lan tỏa của chất trắng dưới vỏ cũng như nhiều ổ giảm tỷ trọng (các mũi tên) đại diện cho các ổ khuyết.
B, Hình ảnh FLAIR cho thấy nhiều ổ tăng tín hiệu quanh não thất.
Các nguyên nhân khác của bệnh lý mạch máu nhỏ thể hiện sự phân bố khác nhau của não liên quan. Trong bệnh mạch máu dạng bột, đột quỵ xuất huyết nhiều ổ và dạng thùy là phổ biến. Hình ảnh chuỗi xung GRE / nhạy từ rất hữu ích cho việc phát hiện các ổ vi xuất huyết kín đáo (Hình 6A, 6B, và 6C).
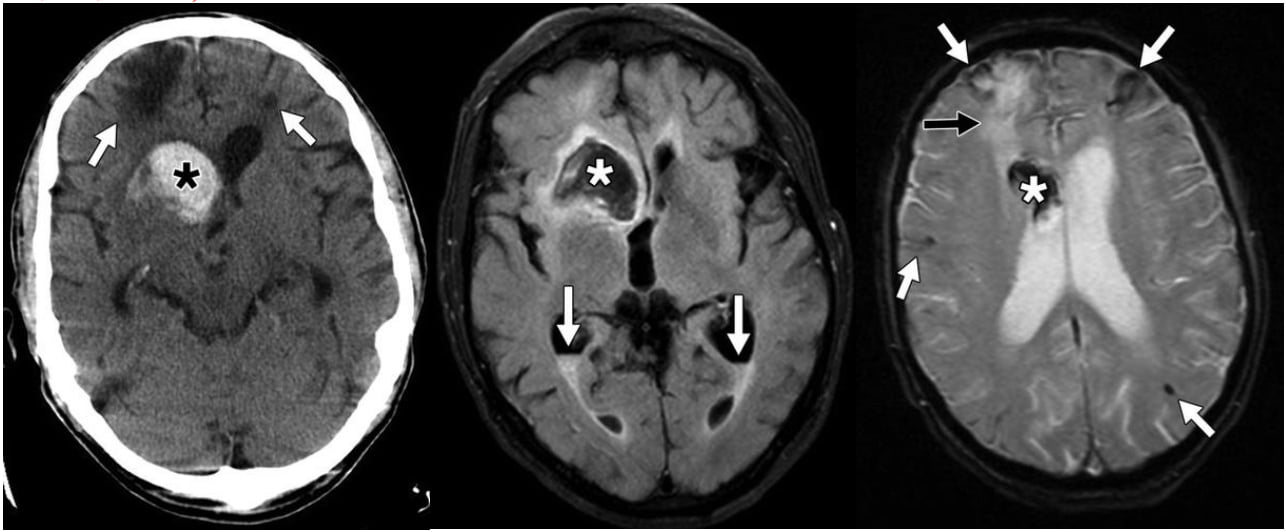
Hình 6 – Bệnh mạch máu dạng bột.
A, Hình ảnh CT không tiêm thuốc nhận ra vùng tăng tỷ trọng của xuất huyết cấp (dấu hoa thị) tập trung ở hạch nền bên phải, gợi ý nguyên nhân tăng huyết áp. Khối máu tụ được bao quanh bởi viền mỏng của phù vận mạch và kéo dài tới sừng trán phải. Các ổ của nhũn não mạn được ghi nhận ở cả hai thùy trán (mũi tên).
B, Hình ảnh MRI T2W cho thấy hiện tượng cảm ứng từ ở vùng xuất huyết (dấu hoa thị), với tăng tín hiệu vùng phù xung quanh. Cũng có lớp xuất huyết ở sừng chẩm hai bên (mũi tên).
C, Hình ảnh MRI GRE T2* một lần nữa cho thấy xuất huyết cấp ở sừng trán phải (dấu hoa thị). Có nhiều ổ của sự cảm ứng từ trong nhu mô não và rãnh cuộn não (mũi tên trắng), nghĩa là xuất huyết vi thể mạn tính và nhiễm sắt ở bề mặt. Có ổ nhũn não khu trú ở thùy trán phải (mũi tên màu đen), tương ứng với những phát hiện trên CT.
3. Phù vận mạch (Vasogenic Edema)
Phù vận mạch là do sự phá hủy của các vị trí nối sát nhau của lớp nội mô gồm có hàng rào máu-não, thứ phát sau sự phá vỡ cơ học hoặc giải phóng các hợp chất hoạt mạch. Kết quả là, các protein trong máu và dịch tiết đi vào khoang ngoại bào. Tăng lượng dịch ngoại bào làm giảm tín hiệu trên T1, tăng tín hiệu trên T2 và giảm phân số dị hướng. Chất trắng bị ảnh hưởng chủ yếu vì nó có mật độ thấp hơn với nhiều dải sợi trục song song không kết nối với nhau.
Trong giai đoạn đầu, phù vận mạch có thể đảo ngược với sự hồi phục của hàng rào máu não. Dịch dư thừa có thể được hấp thu qua dòng lưu thông dịch não tủy và qua hệ thống bạch mạch, và protein ngoại bào được hấp thu bởi đại thực bào hoặc vận chuyển trở lại vào tế bào thông qua các chất mang màng tế bào. Tuy nhiên, tổn thương mạn tính hoặc tái phát thường gây ra sự hủy hoại myelin không thể phục hồi. Ngoài ra, hiệu ứng khối từ phù nề có thể giảm áp lực tưới máu não, dẫn đến thiếu máu cục bộ và phù độc tế bào.
Khối u (Neoplasm)
Cả khối u lành tính và ác tính đều có liên quan đến phù vận mạch, kết quả do sự hình thành khối u với phá vỡ hàng rào máu-não. Các tổn thương ung thư có thể nguyên phát hoặc thứ phát, đơn hoặc đa ổ, và sự biểu hiện hình ảnh của chúng khác nhau tùy mô học bên dưới. Trên CT, phù vận mạch xuất hiện như là vùng giảm tỷ trọng giới hạn bởi chất trắng. Do sự tương phản mô mềm thấp, độ tin cậy của các tổn thương thường đặc trưng không đầy đủ nhưng có thể cho thấy các vùng trọng yếu của xuất huyết, vôi hóa hoặc hoại tử. MRI thường được chỉ định để xác định đặc điểm khối u và nên bao gồm các chuỗi xung T1W trước và sau tiêm thuốc tương phản, T2W, FLAIR, GRE/SWI, DWI, ADC và DTI.
Có hai loại phù vận mạch riêng rẽ quanh khối u đã được mô tả. Loại 1 được nhìn thấy trực tiếp ở vùng lân cận của các khối u có grade thấp và các khối u không phải thần kinh đệm, chẳng hạn như u màng não và di căn. Loại này được cho là thứ cấp với sự chèn ép nhu mô, với thiếu máu cục bộ thứ cấp và hoại tử vẫn còn tồn tại ngay cả sau khi cắt bỏ khối u (Hình 7AB).
Loại 2 xảy ra với khối u thần kinh đệm grade cao, có tính xâm nhập cao và gây thêm sự xáo trộn của hàng rào máu não. Hình thái phù này lan rộng khắp bán cầu não cùng bên, với hình dung tựa như ngón tay phản ánh khối u vi xâm nhập (Hình 7CD). Sau khi cắt bỏ, có thể có một phần hoặc toàn bộ phù nề được giải quyết trong vòng vài tháng. So với phù loại 1, có sự khuếch tán tăng thêm trên DWI và giảm phân số dị hướng trên DTI, có thể phản ánh sự phá huỷ nhu mô nhiều hơn bởi sự thâm nhiễm tế bào ác tính. Khi nhìn thấy trong khối u nhỏ hoặc lành tính, dạng không điển hình này của phù nề là rất đáng nghi ngờ cho sự thoái hóa ác tính.
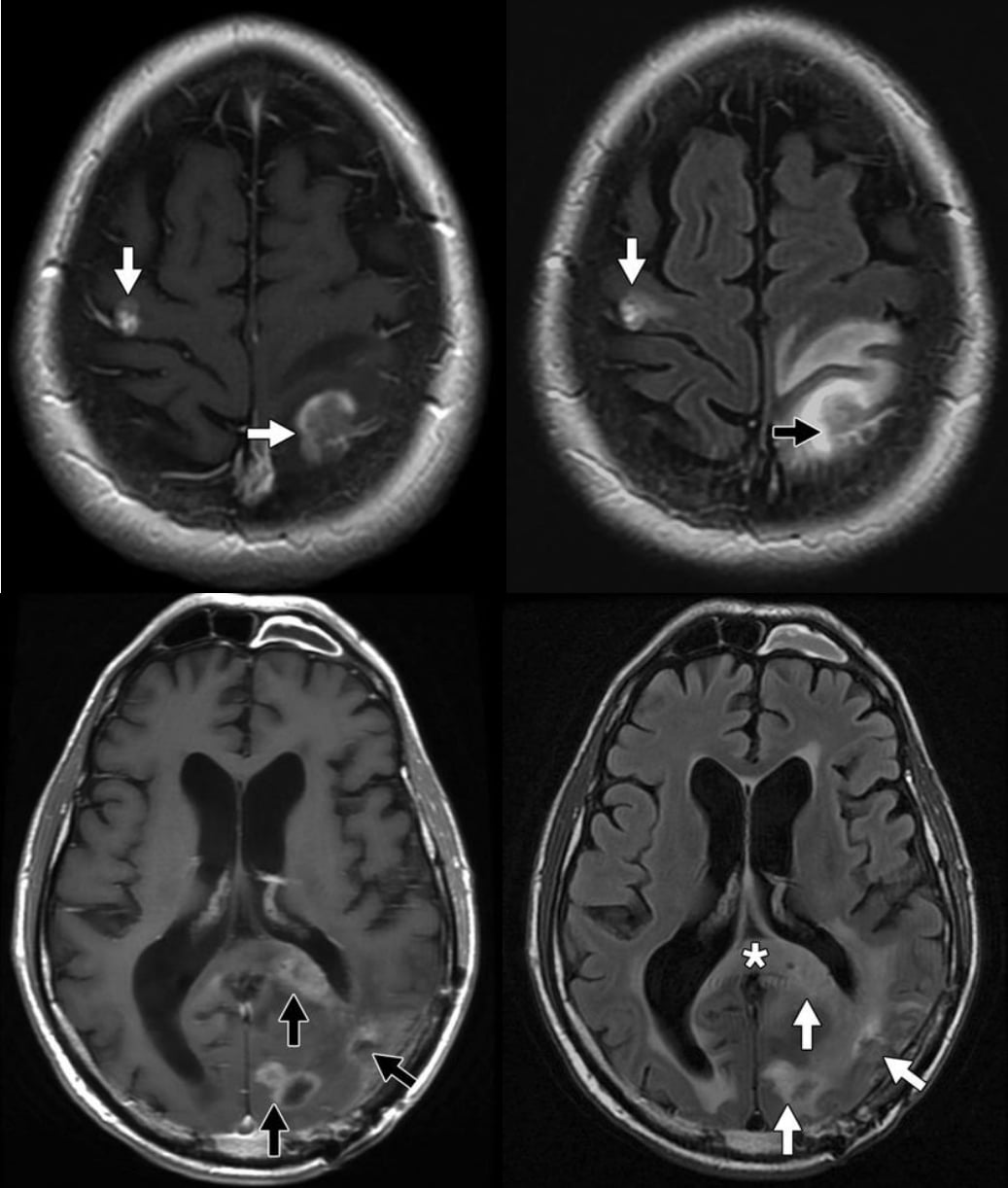
Hình 7 – Phù vận mạch ở khối u
A, Ở bệnh nhân với phù nề loại 1 có liên quan đến di căn u hắc tố nội sọ, hình ảnh T1W có thuốc tương phản cho thấy sự ngấm thuốc của các khối u (mũi tên) ở thùy trán phải và thùy đỉnh trái.
B, Chuỗi xung FLAIR ở cùng một bệnh nhân ở hình A cho thấy phù nề xung quanh có bờ rõ và giới hạn kế cận các khối u (mũi tên).
C, Ở bệnh nhân với phù loại 2 ở khối u thần kinh đệm đa hình, hình ảnh T1W có thuốc tương phản cho thấy nhiều ổ ngấm thuốc (mũi tên) ở thùy chẩm trái.
D, Chuỗi xung FLAIR ở cùng một bệnh nhân ở hình C cho thấy có phù thâm nhiễm lan tỏa (mũi tên), phản ánh khối u vi xâm nhập. Có phần mở rộng băng qua đường giữa thông qua lồi của thể chai (dấu hoa thị), đặc trưng của GBM.
Liệu pháp phẫu thuật dứt điểm bao gồm cắt bỏ hoàn toàn, có thể bổ sung với hóa trị và xạ trị. Corticosteroid được sử dụng để giảm bớt phù vận mạch có lẽ tác dụng bằng cách ức chế các yếu tố tạo mạch khối u như yếu tố tăng trưởng nội mô mạch máu. Các tác nhân phân tử thử nghiệm khác đã được sử dụng để nhắm đến sự tăng trưởng tế bào, xâm lấn, di trú và hủy hoại tế bào khối u.
Xuất huyết (Hemorrhage)
Phù vận mạch thường được nhìn thấy ở một vùng rộng kế cận của xuất huyết nội sọ thứ phát do tăng huyết áp, chấn thương, rối loạn đông máu, bệnh mạch máu dạng bột, bất thường mạch máu, đột quỵ và di căn. Cơ chế này được cho là liên quan đến sự giải phóng protein huyết thanh trong quá trình hình thành cục máu đông, dẫn đến viêm quanh khối máu tụ và sự phá vỡ hàng rào máu não. Phù biểu hiện giảm tỷ trọng xung quanh trên CT và tăng tín hiệu trên hình ảnh MRI T2/FLAIR. Đôi khi, nó có thể gây ra hiệu ứng khối lên tới hai lần thể tích khối tổn thương ban đầu (Hình 6A, 6B, và 6C). Điều trị nội khoa có thể được thực hiện để giảm áp lực nội sọ. Sự đe dọa thoát vị có thể đòi hỏi phải phẫu thuật dẫn lưu và mở sọ giải ép.
Huyết khối tĩnh mạch (Venous Thrombosis)
Huyết khối tĩnh mạch não là một dạng nhồi máu hiếm gặp, trong đó có sự tắc nghẽn dòng chảy ra tĩnh mạch, dẫn đến sung huyết nhu mô và phá vỡ sự bình thường của hàng rào máu não. Các yếu tố nguy cơ bao gồm chấn thương, các điều kiện tạo huyết khối (mất nước, mang thai, ung thư, thuốc men, tăng đông máu) và viêm mạn tính hoặc nhiễm trùng. Bệnh nhân có thể biểu hiện với nhức đầu, thay đổi thị lực và động kinh. Các triệu chứng giống đột quỵ cũng có thể xảy ra nhưng là thường ít biểu hiện hơn và chức năng não nghèo nàn so với bệnh lý động mạch.
Trên CT không tiêm thuốc, cục máu đông tăng tỷ trọng bị mắc trong tĩnh mạch có thể có thể tạo ra dấu hiệu dây thừng. Phù vận mạch bao quanh là không được giới hạn với phân bố động mạch điển hình (Hình 8A). Xuất huyết chuyển dạng là phổ biến và biểu hiện không đồng nhất và dạng vân. Kỹ thuật chụp CT tĩnh mạch xác nhận sự có mặt của các khiếm khuyết, với dấu delta trống cổ điển được tạo ra bởi huyết khối trong xoang tĩnh mạch dọc trên. MRI tĩnh mạch cũng có thể được sử dụng để đánh giá huyết khối tĩnh mạch não. Tuy nhiên, vì các ảnh giả liên quan đến dòng chảy T2 là phổ biến, cho nên chuỗi xung T1W nên được thực hiện để xác định sự thay đổi tín hiệu trong vùng nghi ngờ huyết khối (Hình 8B).
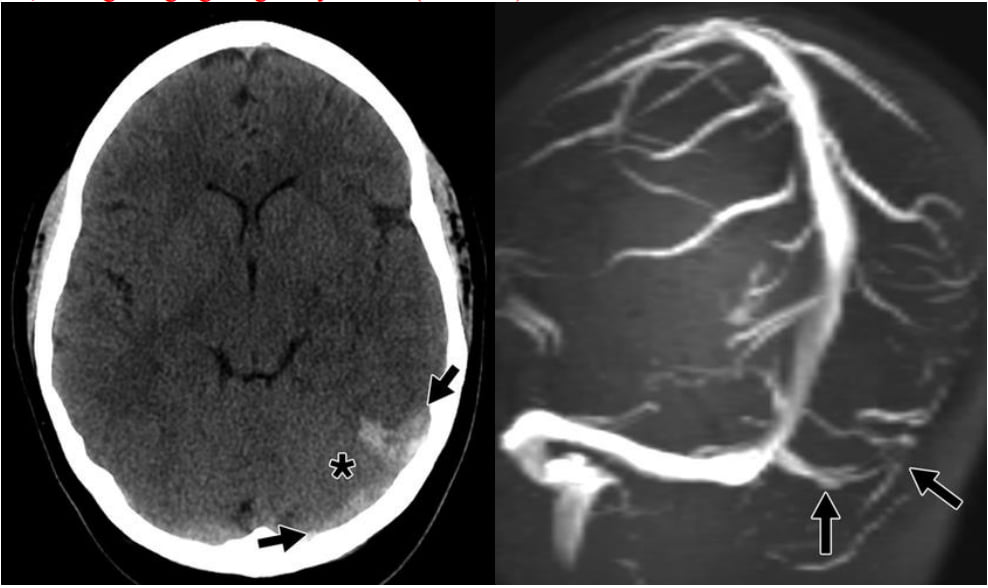
Hình 8 – Huyết khối tĩnh mạch não.
A, Hình ảnh CT không tiêm thuốc biểu hiện dấu hiệu dây thừng của huyết khối tăng tỷ trọng trong xoang tĩnh mạch ngang và sigma bên trái (mũi tên). Có phù vận mạch kín đáo kế cận (dấu hoa thị).
B, Hình ảnh quay tái tạo MIP của MRI tĩnh mạch cho rõ sự giảm đậm độ của xoang ngang và sigma bên trái (mũi tên). Tín hiệu bất thường biểu hiện của huyết khối đã được khẳng định trên hình ảnh T1W.
Điều trị huyết khối tĩnh mạch não bao gồm thuốc chống đông; trong những trường hợp hiếm hoi, tan huyết khối hệ thống hoặc chụp mạch có thể được yêu cầu. Thậm chí trong trường hợp chuyển hóa xuất huyết, các lợi ích tiềm tàng của thuốc chống đông hầu như luôn lớn hơn các nguy cơ. Nếu không điều trị, áp lực tưới máu tăng dần, máu sẽ bị chảy ngược trở lại vào hệ thống động mạch, dẫn đến nhồi máu động mạch kèm theo phù độc tế bào. Các trường hợp nghiêm trọng có thể cần phải dẫn lưu não thất hoặc phẫu thuật giải ép để ngăn ngừa thoát vị gây tử vong.
Thông động tĩnh mạch (Arteriovenous Shunts)
Các thông động tĩnh mạch có thể được phân loại như dị dạng động tĩnh mạch (AVMs) hoặc dò động tĩnh mạch (AVFs). Những tổn thương này được đặc trưng bởi sự kết nối bất thường giữa hệ thống động mạch và tĩnh mạch não. AVMs là dị dạng bẩm sinh đặc trưng bởi sự xen vào giữa của một giường mao mạch hoặc ổ trung tâm. Ngược lại, AVFs có sự nối thông trực tiếp động tĩnh mạch và thường mắc phải hơn là bẩm sinh. Điều này có thể xảy ra thứ phát sau huyết khối tĩnh mạch và tắc nghẽn do chấn thương, nhiễm trùng, tình trạng tăng đông máu, ung thư hoặc bệnh mạch máu.
Cơ chế phù não ở các shunt AV được hiểu không đầy đủ. Các nguyên nhân tiềm ẩn bao gồm hư hỏng tĩnh mạch dẫn lưu, hiện tượng cắp máu động mạch, và vỡ mạch xuất huyết. Tăng huyết áp tĩnh mạch có thể được gây ra bởi thay đổi huyết động, huyết khối, hiệu ứng khối, hoặc chứng úng thủy. Áp lực tĩnh mạch cao dẫn đến tắc nghẽn dòng chảy ra, phù nề, và sau cùng là thiếu máu cục bộ. Trên CT không tiêm thuốc, các dị dạng động tĩnh mạch có thể được nhìn thấy như các khối tăng tỷ trọng dạng thùy với sự vôi hóa tĩnh mạch bên trong. CT, MRI, hoặc chụp mạch quy ước cho thấy một mớ hỗn độn vằn vèo của mạch máu với các ổ trung tâm kết nối các động mạch nuôi và các tĩnh mạch dẫn lưu (Hình 9A, và 9B).
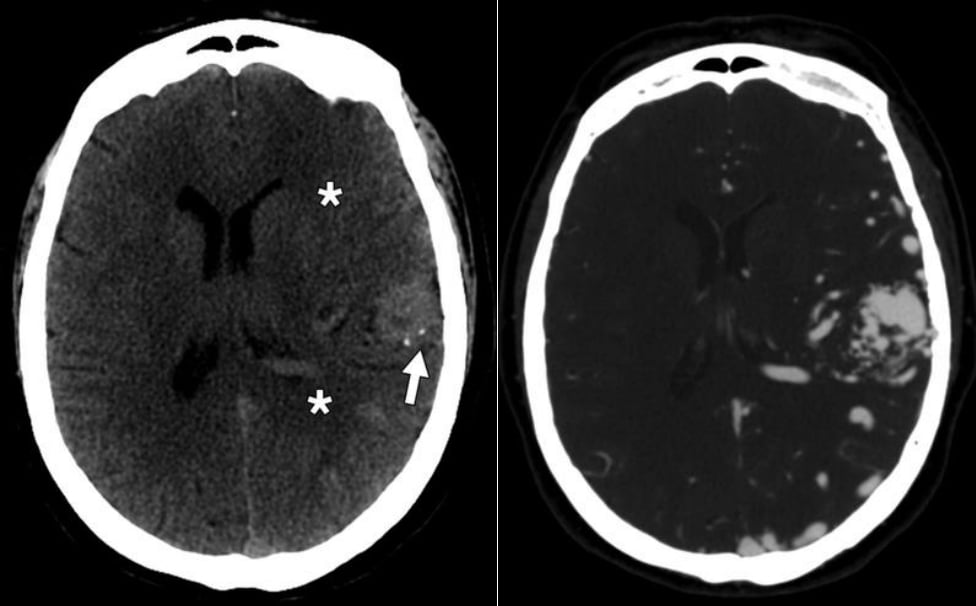
Hình 9 – Dị dạng động tĩnh mạch (AVM).
A, Hình ảnh CT không tiêm thuốc cho thấy tổn thương tăng tỷ trọng dạng thùy với vôi hóa tĩnh mạch bên trong (mũi tên). Lưu ý phù vận mạch nhẹ (dấu hoa thị).
B, Hình ảnh CTA cho thấy AVM bao gồm toàn thể bán cầu não trái, với ổ bệnh ở thùy trán trái.
AVFs được đặc trưng bởi các thông nối trực tiếp giữa các động mạch não, màng cứng, hoặc màng mềm và các tĩnh mạch. Trên MRI, các dị dạng có dòng chảy chậm biểu hiện tăng tín hiệu trên T2W (chất lỏng), trái lại các dị dạng và dò thông có dòng chảy nhanh tạo ra tín hiệu trống trên T2W (ảnh giả do dòng chảy) (Hình 10A, 10B, và 10C). Mặc dù dạng chủ yếu là phù vận mạch, các tổn thương có ý nghĩa huyết động có thể gây thiếu máu cục bộ kèm theo phù độc tế bào. Hầu hết AVMs có thể được quản lý theo dõi. Tuy nhiên, AVFs và AVMs lớn cần được can thiệp vì có ảnh hưởng huyết động đáng kể. Nút mạch bằng catheter hoặc phẫu thuật cắt bỏ có thể được thực hiện, tùy thuộc vào kích thước, vị trí tổn thương và dạng tĩnh mạch dẫn lưu.
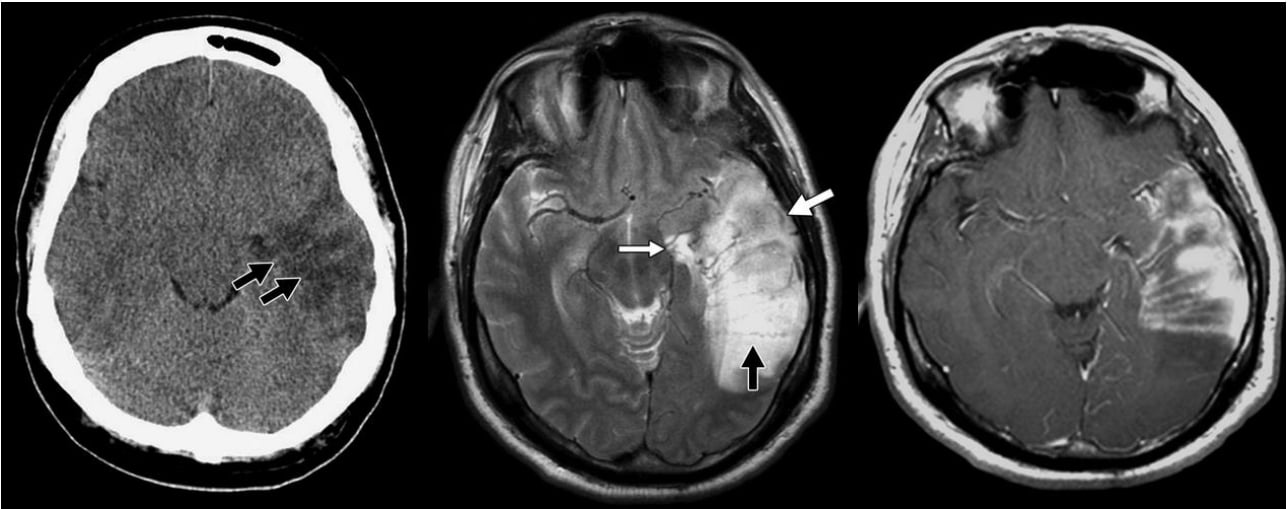
Hình 10 – Thông động tĩnh mạch màng cứng
A, Hình ảnh CT không tiêm thuốc cho thấy rõ phù vận mạch ở thùy thái dương trái, với các vùng bảo tồn ở giữa (mũi tên).
B, Hình ảnh MRI T2W cho thấy tăng tín hiệu tương ứng với phù. Nhiều lỗ trống của dòng chảy vằn vèo bên trong được ghi nhận, với giãn các tĩnh mạch quanh tủy (mũi tên mỏng màu trắng), qua vỏ não (mũi tên màu đen), và vỏ não (mũi tên dày màu trắng).
C, Hình ảnh MRI T1W có thuốc tương phản cho thấy ngấm thuốc mạnh của phức hợp động tĩnh mạch màng cứng.
4. Phù kẽ (Interstitial Edema)
Phù kẽ (tràn dịch não) xảy ra khi áp lực tăng trong não thất, gây phá vỡ lớp màng não thất. Điều này cho phép sự di chuyển xuyên qua màng nội tủy của CSF vào khoang ngoại bào, phổ biến nhất là chất trắng xung quanh não thất. Thành phần dịch giống hệt CSF, có nồng độ ion tương tự và mức độ protein không đáng kể (ngược với phù vận mạch). Các nguyên nhân khác nhau của phù kẽ bao gồm khối chèn ép, viêm màng não, xuất huyết dưới nhện và tràn dịch não áp lực bình thường. Trái lại, ependymitis granularis đề cập đến các vùng hình tam giác nhỏ có tín hiệu bất thường vòng quanh phía trước bên sừng trán não thất (Hình 11). Biến thể giải phẫu thông thường này là kết quả từ vùng giảm myelin, tăng lượng dịch ngoại bào, hoặc phá vỡ khu trú của của lớp màng não tủy với có thần kinh đệm hóa.
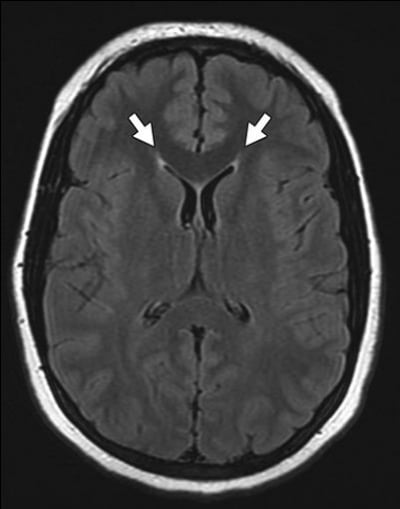
Hình 11 – Ependymitis granularis. Hình ảnh MRI FLAIR cho thấy các vùng tam giác nhỏ tăng tín hiệu (mũi tên) vòng quanh phía trước bên sừng trán. Đây là điển hình cho biến thể giải phẫu bình thường.
Trên CT, phức hợp não thất lớn và tăng tỷ trọng quanh não thất gợi ý chẩn đoán của phù kẽ (Hình 12A). MRI là một phương pháp hình ảnh nhạy hơn, cho thấy giảm tín hiệu trên hình ảnh T1W và tăng tín hiệu quanh não thất trên hình ảnh T2W/FLAIR (Hình 12B).
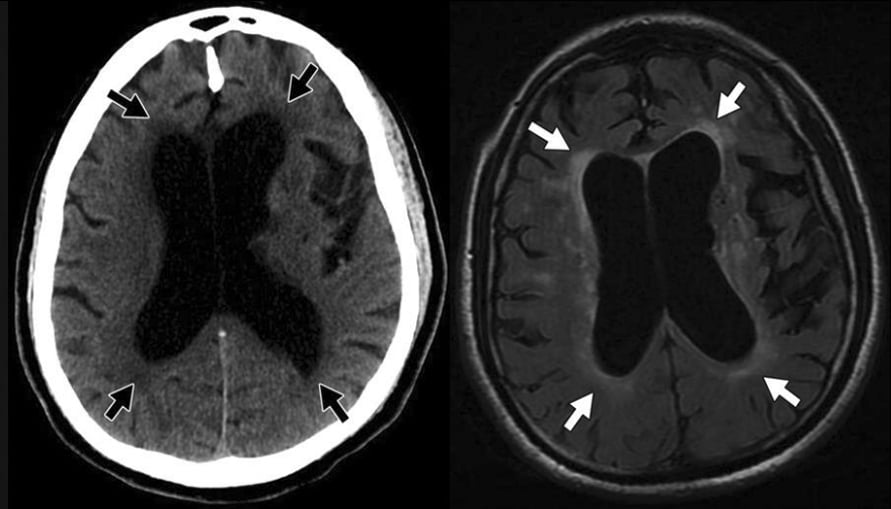
Hình 12AB – Tràn dịch não áp lực bình thường.
A, Hình ảnh CT không tiêm thuốc cho thấy rõ sự mở rộng não thất bên tỷ lệ với rãnh cuộn não. Giảm tỷ trọng xung quanh sừng trán và sừng chẩm (các mũi tên) phản ánh sự di chuyển xuyên qua màng nội tủy của dịch não tủy.
B, Hình ảnh MRI FLAIR một lần nữa cho thấy sự giãn trung tâm não thất và tăng tín hiệu độ 1 quanh não thất (các mũi tên). Phân bố rải rác của bệnh lý mạch máu nhỏ cũng hiện diện.
Tăng tín hiệu quanh não thất có thể được phân loại theo mức độ nghiêm trọng của nó. Độ 1 (không liên tục) xuất hiện như là những ổ tín hiệu bất thường kế cận các sừng trán và chẩm và ngã ba của não thất bên. Độ 2 và 3 (liên tục và quầng quanh não thất) hoàn toàn bao quanh các não thất và có độ dày khác nhau. Độ 4 (sự bất thường khuếch tán của chất trắng) mở rộng tới chỗ nối chất trắng chất xám. Do vị trí ngoại bào của phù, bản đồ DTI có thể cho thấy vùng giảm phân số bất đẳng hướng. Tuy nhiên, độ khuếch tán tổng thể trung bình là bình thường trên DWI và bản đồ ADC.
Ở bệnh nhân có triệu chứng, phẫu thuật với loại bỏ tổn thương tắc nghẽn (không thông thương với tràn dịch não) hoặc đặt ống thông não thất (thông thương với tràn dịch não) cho phép bình thường hóa áp lực não thất. Ngược lại, điều này cho phép tái hấp thu thuận chiều của dịch kẽ qua màng lót não thất và trở lại hệ thống não thất. Nếu không có sự can thiệp, kết quả cuối cùng sẽ tiến triển đến teo não và thần kinh đệm hóa.
5. Phù kết hợp (Combined Edema)
Một số rối loạn tạo ra một dạng hỗn hợp của phù độc tế bào và phù vận mạch. Điều này có thể là do nhiều tiêu điểm hoặc bệnh hệ thống hoặc do thay đổi sinh bệnh học có liên quan đến sự tiến triển bệnh. Nguyên nhân bao gồm chấn thương, bệnh não thiếu oxy – thiếu máu cục bộ, tình trạng trao đổi chất hoặc chất độc, suy yếu cơ quan đa hệ thống, cơn tăng huyết áp, và nhiễm trùng hoặc viêm. Trên CT và MRI, có sự mất hoàn toàn sự phân biệt chất xám – chất trắng và xóa bỏ các rãnh cuộn não, não thất và bể nền. Nếu nguyên nhân nằm bên dưới không được giải quyết, sự tiến triển đến thoát vị qua lều và thoát vị tiểu não chết người là không thể tránh khỏi. Sự can thiệp tích cực được chỉ định, bao gồm giải phẫu giải áp nếu tình trạng này trở nên khó giải quyết với điều trị nội khoa.
Chấn thương (Trauma)
Đụng giập não được gây ra bởi chấn thương đầu trực tiếp, kinh điển ảnh hưởng đến phía dưới thùy trán và phía trước thùy thái dương. Chấn thương đập trực tiếp xảy ra khi một vật di chuyển tác động vào đầu đứng yên, với tổn thương trực tiếp ngay sát dưới vị trí chấn thương. Chấn thương đụng dội xảy ra khi đầu di động va chạm vào một vật cố định, gây ra sự truyền lực quán tính tới phía đối diện khu vực bị tác động. Cả phù độc tế bào và phù vận mạch đều hiện diện, phản ánh phản ứng tích tụ chất chuyển hóa trong tế bào và chấn thương mở ra của hàng rào máu não. Tổn thương mạch máu có thể gây xuất huyết (Hình 13A-C).
Các lực giảm tốc nghiêm trọng, ví dụ như tai nạn xe máy tốc độ cao, có thể gây tổn thương sợi trục lan tỏa. Điều này xảy ra thông qua các cơ chế xé khác nhau và ảnh hưởng ưu thế đến vị trí nối chất xám – chất trắng, thể chai và cuống não. Khi nhìn thấy ở trẻ em và người cao tuổi, những chuỗi phát hiện này nên gợi ý chấn thương không ngẫu nhiên, đặc biệt khi tiền sử không phù hợp với mức độ tổn thương. Gãy xương, xuất huyết nội sọ, và xuất huyết võng mạc cũng là đặc trưng và thấy sự không đồng nhất tùy vị trí và thời điểm.
Trên CT, các vùng phù hoặc xuất huyết có thể khá kín đáo. MRI là nhạy hơn, cho thấy tăng tín hiệu trên chuỗi xung T2/FLAIR ở các vùng của phù và hình ảnh chuỗi xung GRE/SWI nhạy với các ổ xuất huyết nhỏ (Hình 13D-E). Sự khuếch tán hạn chế đối với chuỗi xung DWI và ADC biểu hiện thiếu máu cục bộ. DTI với kỹ thuật chụp bó sợi xác định mức độ tổn thương đối với các bó sợi chất trắng. Theo thời gian, tổn thương tiến triển và trở nên khó thấy hơn. Vào giai đoạn cuối cùng, hemosiderin còn lại và teo não mạn tính có thể được nhận ra.
Sự điều trị của tổn thương sợi trục lan tỏa chủ yếu là hỗ trợ. Áp lực nội sọ nên được theo dõi liên tục bằng thiết bị ở những bệnh nhân có thang điểm Glasgow Coma thấp hơn 9, các kết quả CT bất thường, tuổi trên 40, tư thế vận động bất thường, huyết áp tâm thu dưới 90 mmHg. Cấp cứu mở thông não thất hoặc phẫu thuật có thể được yêu cầu để giải ép.
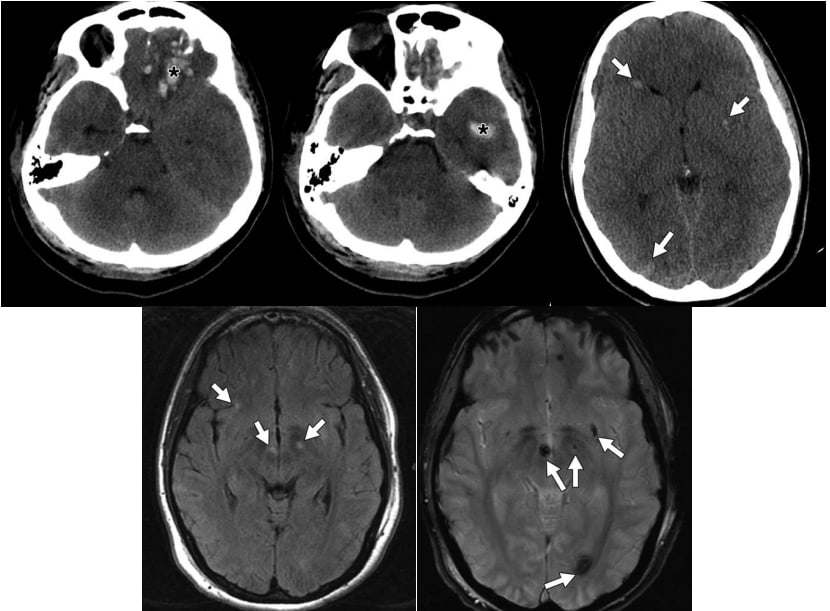
Hình 13 – Tổn thương do chấn thương não.
A, Hình ảnh CT không tiêm thuốc cho thấy đụng giập xuất huyết với các sản phẩm trong máu và phù nề xung quanh ở phía dưới thùy trán, bên trái (dấu hoa thị) nhiều hơn bên phải.
B, Hình ảnh CT không tiêm thuốc ở cùng một bệnh nhân như hình A, cho thấy đụng giập xuất huyết ở phía trước thùy thái dương bên trái (dấu hoa thị).
C, Hình ảnh CT không tiêm thuốc của bệnh nhân khác với tổn thương sợi trục lan tỏa cho thấy nhiều điểm xuất huyết (mũi tên) tập trung ở chỗ nối chất xám chất trắng.
D, Hình ảnh FLAIR cùng một bệnh nhân ở hình C, cho thấy nhiều vùng bất thường tín hiệu biểu hiện phù (mũi tên).
E, Hình ảnh GRE cùng một bệnh nhân ở hình C, cho thấy thêm các ổ vi xuất huyết (mũi tên).
Bệnh não thiếu oxy – thiếu máu cục bộ (Hypoxic-Ischemic Encephalopathy)
Bệnh não thiếu oxy – thiếu máu cục bộ là một dạng tổn thương não do thiếu oxy một phần. Sinh lý bệnh học liên quan đến tổn thương ty thể phụ thuộc năng lượng dẫn đến tăng bạch cầu ưa acid, sự tiêu hóa của đại thực bào, teo vỏ não và thần kinh đệm hóa. Nó thường thấy ở trẻ sơ sinh non tháng thứ phát sau ngạt, nhưng có thể xảy ra ở mọi lứa tuổi.
Nguyên nhân bao gồm các tình trạng thiếu oxy (giảm oxy môi trường có thể xảy ra do độ cao hoặc thứ phát do lặn hoặc siết cổ), thiếu oxy máu (giảm oxy trong máu, như bệnh thiếu máu, shunt phổi hoặc tim, hoặc ngộ độc carbon monoxide), thiếu máu cục bộ (lưu lượng máu không đủ, như trong nhồi máu, sốc, ngừng tim, tăng áp lực nội sọ) và thiếu oxy mô (suy giảm chuyển hóa oxy, như hội chứng Reye thứ phát do sử dụng aspirin ở trẻ em, cianua, thiếc triethyl, chì, hexachlorophene, methionine sulfoxime, cuprizone, isoniazid, và dinitrophenol).
Tổn thương có thể là khu trú, lan tỏa hoặc toàn bộ, với mức độ nghiêm trọng khác nhau, từ phù tạm thời tới nhồi máu không hồi phục và hoại tử. Các tổn thương cấp tính biểu hiện giảm tỷ trọng trên CT và giảm tín hiệu trên hình ảnh T1W và tăng tín hiệu trên hình ảnh T2W bởi vì có liên quan đến phù hoặc nhũn não. Sự ngấm thuốc tương phản là biến đổi và chỉ ra tiên lượng xấu hơn phản ánh của thương tổn đang tiếp tục tiến triển. Có một dạng phù độc tế, với sự khuếch tán hạn chế trên DWI và bản đồ ADC. Chất xám sâu thường bị ảnh hưởng nặng nề nhất do nó yêu cầu trao đổi chất cao (thân tế bào thần kinh và tế bào thần kinh đệm) và sự phân bố động mạch thượng lưu.
Vị trí kinh điển bao gồm vùng hải mã; bèo nhạt; và, ở một mức độ thấp hơn, nhân đuôi, bèo sẫm, và đồi thị (Hình 14A). Tiểu não và cuống não khá có sức chịu đựng với tình trạng thiếu oxy, và sự liên quan của các vùng này cho thấy tổn thương ở mức độ nghiêm trọng hơn.
Nặng hơn ở bệnh não thiếu oxy – thiếu máu cục bộ có thể tạo ra một dạng phù vận mạch bao gồm các bó sợi chất trắng và vỏ bao myelin. Điều này ảnh hưởng đến chất trắng quanh não thất và dưới vỏ, thể chai, và bao trong và bao ngoài (Hình 14B). Mức độ nghiêm trọng của các phát hiện hình ảnh trong bệnh não thiếu oxy – thiếu máu cục bộ tương quan với khả năng lâm sàng của hội chứng chậm phát triển tâm thần kinh.
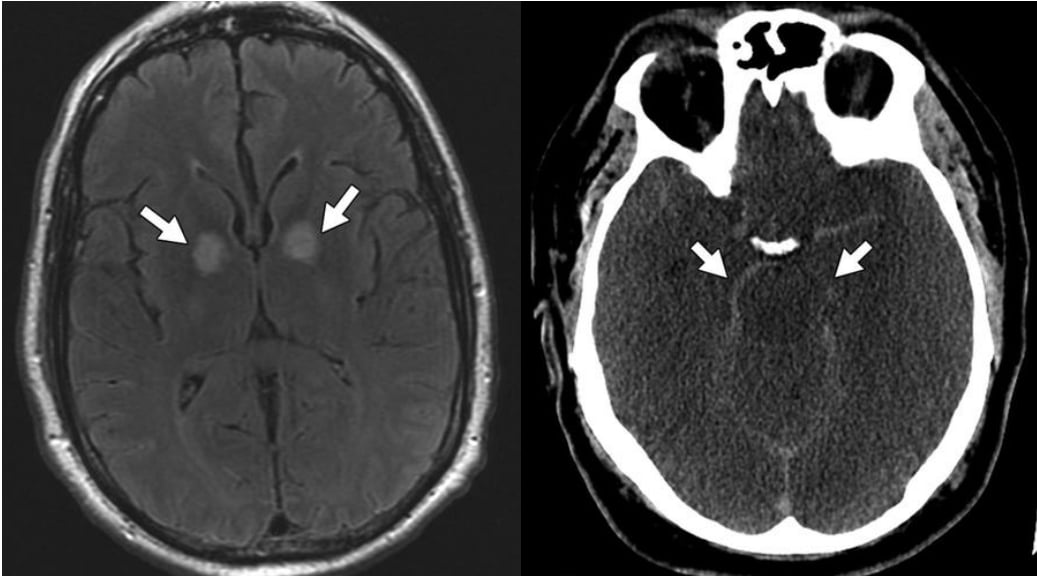
Hình 14 – Bệnh não thiếu oxy – thiếu máu cục bộ.
A, Hình ảnh MRI của bệnh nhân bị tổn thương do hít phải khí carbon monoxide cho thấy các bất thường tín hiệu trên T2W ở bèo nhạt hai bên (mũi tên). Sự khuếch tán chậm đã được xác định trên chuỗi xung DWI và ADC, chỉ ra thành phần phù độc tế bào.
B, Hình ảnh CT không tiêm thuốc ở bệnh nhân có phù não toàn thể sau ngừng tim cho thấy mất phân biệt chất xám – chất trắng lan tỏa do kết hợp phù độc tế bào và phù vận mạch. Bộ não căng ra rõ rệt, với sự xóa bỏ rãnh cuộn não và các não thất và sự co lại của các bể nền (mũi tên) tạo ra hình ảnh “giả xuất huyết dưới nhện”.
Phù thẩm thấu (Osmotic Edema)
Phù não thẩm thấu xảy ra khi nồng độ chất hòa tan khác nhau giữa nhu mô não và huyết tương. Điều này tạo ra một bất thường gradient áp suất thẩm thấu dẫn đến dịch chảy từ huyết thanh vào trong não. Nguyên nhân bao gồm các tình trạng làm loãng huyết tương (bao gồm ngộ độc nước, mất cân bằng thẩm tách, hạ natri máu, hội chứng tiết hormone kháng bài niệu không đúng lúc, đái tháo đường tăng ceton, suy gan thận và các quá trình trao đổi chất khác) và rối loạn làm tăng sự thẩm thấu của mô (xuất huyết, nhồi máu, đụng giập). Cả thành phần nội bào (phù độc tế bào) và ngoại bào (phù kẽ và vận mạch) đều được mô tả.
Phù do áp lực thủy tĩnh (Hydrostatic Edema)
Phù tăng áp lực thủy tĩnh xảy ra khi gia tăng cấp tính áp lực nội sọ và có thể phát triển ở những bệnh nhân phẫu thuật thần kinh, các cơn tăng huyết áp, bệnh thận tăng huyết áp, kinh giật, u tế bào ưa crom, và hội chứng Cushing. Sự tăng áp lực trong mạch máu gây ra sự co thắt phản ứng của mạch máu não, dẫn đến thiếu máu não cục bộ và phù độc tế bào. Cuối cùng, sự tự điều chỉnh mạch não bị lấn át và có quá tải mao mạch não, dẫn đến sự rò rỉ của dịch trong mô kẽ hoặc trong mạch vào khoang ngoại bào.
Nhiễm trùng hoặc Viêm (Infection or Inflammation)
Nhiễm trùng não có thể được gây ra bởi vi khuẩn; virus; nấm; và các thực thể khác, như thể đạm độc. Một trong những biểu hiện hình ảnh là abscess, viêm màng não, viêm não thất và viêm não. Nguyên nhân viêm bao gồm rối loạn hủy myelin (xơ cứng đa ổ, hội chứng PRES – hội chứng bệnh não tuần hoàn sau có thể hồi phục (Hình 15A, 15B, và 15C), bệnh chất trắng não nhiều ổ tiến triển), viêm mạch, các hội chứng tự miễn, động kinh, đau nửa đầu, xạ trị (Hình 16A và 16B), và các phản ứng thuốc.
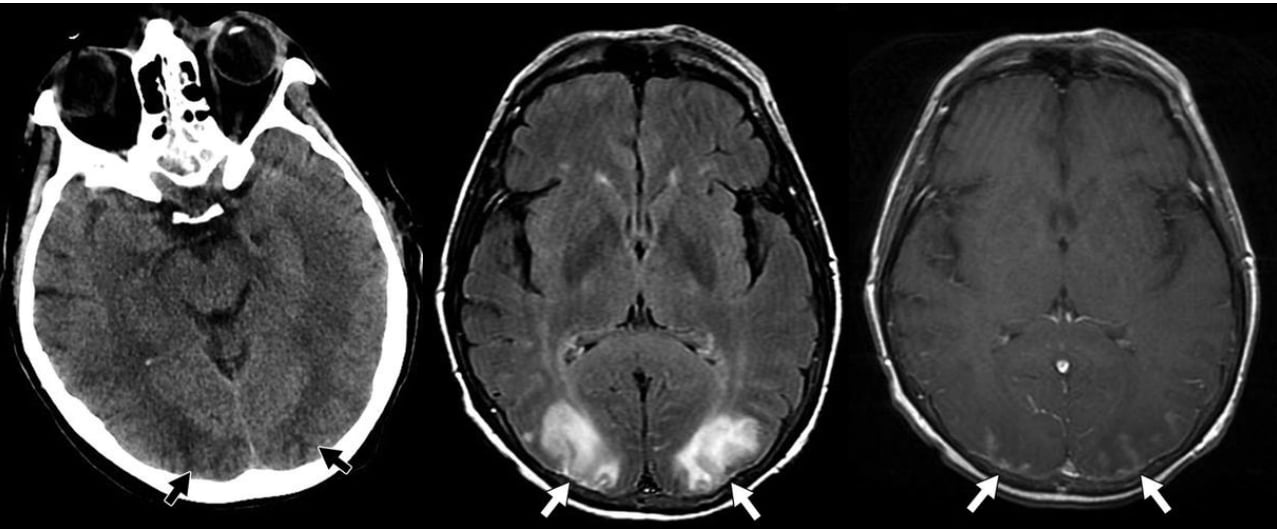
Hình 15 – Hội chứng PRES (hội chứng bệnh não tuần hoàn sau có thể hồi phục).
A, CT sọ không tiêm thuốc cho thấy giảm tỷ trọng ở thùy chẩm phía sau (mũi tên) với chủ yếu là dạng phù vận mạch, mặc dù có các vùng của vỏ não liên quan.
B, Hình ảnh MRI FLAIR một lần nữa cho thấy tăng tín hiệu đối xứng (mũi tên) với sự liên quan cả chất trắng và chất xám.
C, Hình ảnh MRI T1W có thuốc tương phản cho thấy ngấm thuốc dạng vân nhẹ (mũi tên) ở khu vực này, được cho là xảy ra thứ phát do tăng huyết áp thoáng qua gây ra giãn mạch với sự phá vỡ của hàng rào máu não.
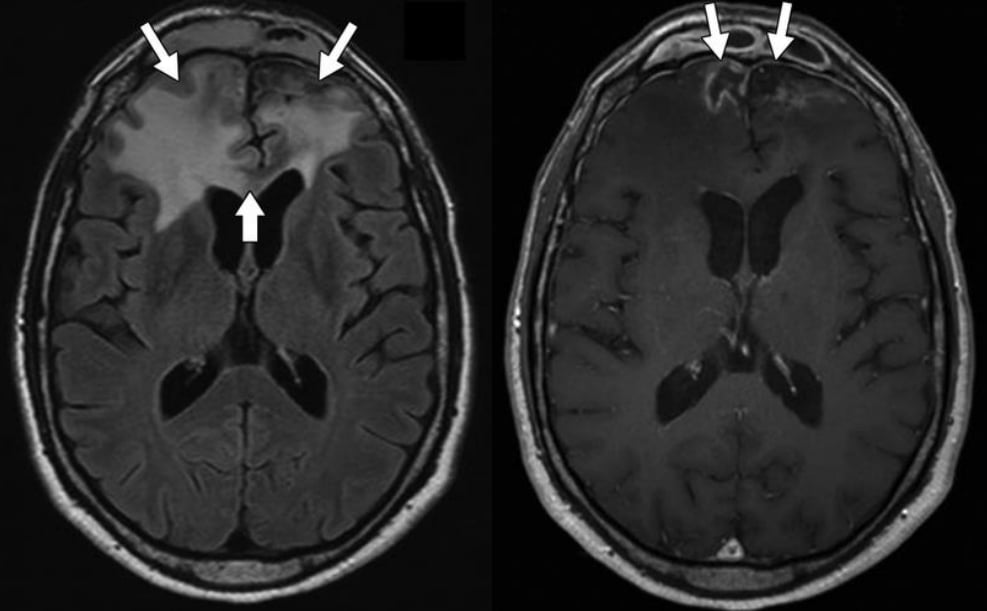
Hình 16 – Hoại tử do phóng xạ.
A, Hình ảnh MRI FLAIR cho thấy phù nề rộng vùng trán hai bên (mũi tên mỏng) với chủ yếu phân bố phù vận mạch và sự liên quan của gối thể chai (mũi tên dày). Các xoang trán cũng bị mờ.
B, Hình ảnh T1W có thuốc tương phản cho thấy ngấm thuốc nhẹ dạng nét vòng (mũi tên) và các vùng trung tâm của ngấm thuốc ít.
Những thực thể này sinh ra phù vận mạch do sự hư hại của hàng rào máu não. Các khu vực nội bộ khuếch tán hạn chế có thể cũng có mặt và có thể biểu hiện các thành phần protein hoặc xuất huyết (điển hình tăng tín hiệu trên T1W) hoặc thiếu máu cục bộ với phù vận mạch (tăng tín hiệu trên hình ảnh T2W và giảm tín hiệu trên hình ảnh T1W). Sự ngấm thuốc tương phản rõ nét nhất là trong giai đoạn cấp và giảm theo thời gian. Trong những trường hợp nhiễm trùng não, ngấm thuốc mô mềm không đồng nhất gợi ý của một viêm tấy, trong khi tổ chức dịch với ngấm thuốc dạng vòng dày là liên quan đến abscess (Hình 17A và 17B).
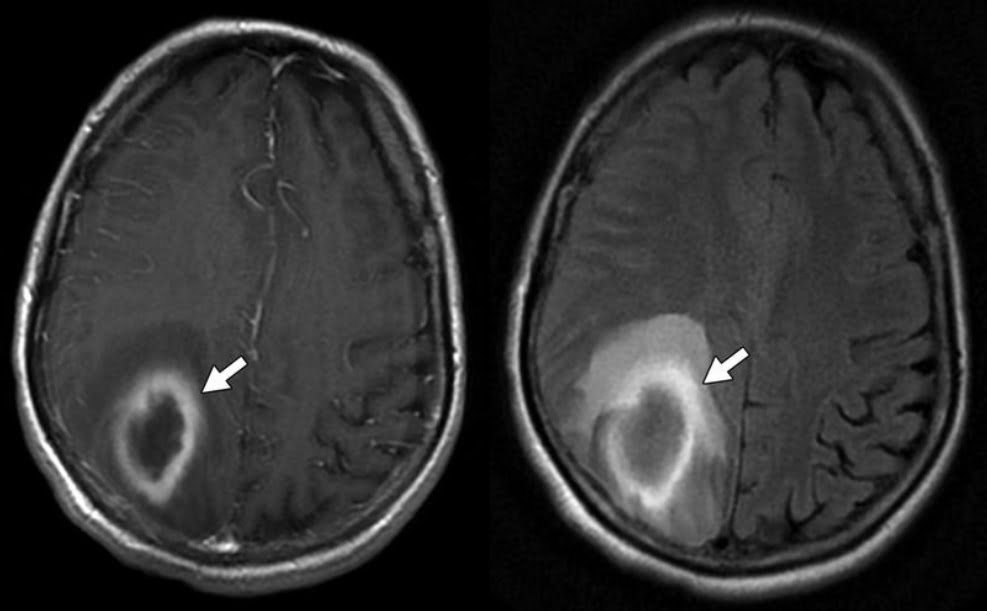
Hình 17 – Abscess não.
A, Hình ảnh T1W có thuốc tương phản biểu lộ sự tập trung dịch dạng thùy với ngấm thuốc dạng vòng không đều (mũi tên) ở thùy đỉnh phải.
B, Hình ảnh FLAIR cho thấy phù vận mạch xung quanh (mũi tên).
6. Gợi ý đọc (Suggested Reading)
1. Nag S, Manias JL, Stewart DJ. Pathology and new players in the pathogenesis of brain edema. Acta Neuropathol 2009; 118:197–217
2. Marmarou A. A review of progress in understanding the pathophysiology and treatment of brain edema. Neurosurg Focus 2007; 22:E1
3. Latchaw RE, Alberts MJ, Lev MH, et al. Recommendations for imaging of acute ischemic stroke: a scientific statement from the American Heart Association. Stroke 2009; 40:3646–3378
4. Moritani T, Ekholm S, Westesson PL. Brain edema. In: Moritani T, Ekholm S, Westesson PL, eds. Diffusion-weighted MR imaging of the brain, 2nd ed. Berlin, Germany: Springer-Verlag, 2009: 37–52
5. Rabinstein AA. Treatment of cerebral edema. Neurologist 2006; 12:59–73
7. Nguồn AJR: Mai-Lan Ho, Rafael Rojas, and Ronald L Eisenberg (2012) American Journal of Roentgenology. 199:3, W258-W273; http://www.ajronline.org/doi/full/10.2214/AJR.11.8081
Cảm ơn add. mình là BS CĐHA tại Bình dương.
Làm cách nào để mình có thể đăng nhập vào và đọc được một số tài liệu về MRI mà mìn quan tâm?